L’activité du SSR est définie par les Art. R. 6123-119 et R. 6123-120 du code de la santé publique et doit répondre au Décret n° 2008-377 du 17 avril 2008 relatif aux conditions d'implantation applicables à l'activité de soins de suite et de réadaptation.
Art. R. 6123-119 : L'autorisation d'exercer l'activité de soins de suite et de réadaptation ne peut être accordée, en application de l'article L. 6122-1, ou renouvelée, en application de l'article L. 6122-10, que si l'établissement de santé est en mesure d'assurer :
1° Les soins médicaux, la rééducation et la réadaptation afin de limiter les handicaps physiques, sensoriels, cognitifs et comportementaux, de prévenir l'apparition d'une dépendance, de favoriser l'autonomie du patient ;
2° Des actions de prévention et l'éducation thérapeutique du patient et de son entourage
3° La préparation et l'accompagnement à la réinsertion familiale, sociale, scolaire ou professionnelle.
- Les soins médicaux (Médecin, Psycho, …)
- La rééducation (Kiné)
- La réadaptation (Ergo)
- Des actions de prévention (missions de l’IDE et de tout intervenant diététicien…)
- L’éducation thérapeutique du patient et de son entourage (Programmes d’éducation thérapeutique labellisés ou autre organisation)
- La préparation et accompagnement à la réinsertion familiale sociale (assistant social et/ergo à minima)
- La préparation et accompagnement à la réinsertion scolaire ou professionnelle (assistant social et/ergo à minima)
Art. R. 6123-120 : L'autorisation de soins de suite et de réadaptation mentionne, le cas échéant :
1° Si l'établissement de santé prend en charge des enfants ou des adolescents, à titre exclusif ou non, ainsi que la ou les tranches d'âges de ces enfants parmi la liste suivante :
- les enfants de moins de six ans ;
- les enfants de plus de six ans ou les adolescents.
La mention de la prise en charge des enfants ou adolescents n'est autorisée que si l'établissement de santé assure l'ensemble des aspects sanitaire, éducatif, psychologique et social de la prise en charge des enfants ou adolescents qu'il accueille.
2° Si l'établissement de santé assure une prise en charge spécialisée des conséquences fonctionnelles d'une ou plusieurs des catégories d'affections suivantes :
Affections de l'appareil locomoteur / Affections du système nerveux / Affections cardio-vasculaires / Affections respiratoires / Affections des systèmes digestif, métabolique et endocrinien / Affections onco-hématologiques / Affections des brûlés / Affections liées aux conduites addictives / Affections de la personne âgée polypathologique, dépendante ou à risque de dépendance.
Et doit répondre au Décret n° 2008-377 du 17 avril 2008 relatif aux conditions d'implantation applicables à l'activité de soins de suite et de réadaptation.
Le chantier SSR du PRS 2 s’inscrit dans un contexte plus global, dans lequel nous avons collectivement à relever plusieurs défis :
- Défi démographique :
- Vieillissement et poids de la population âgée grandissante, Aggravation de la dépendance, Génération papy boom, situation financière précaire
- Démographie médicale et paramédicale (cf. : https://www.atlasante.fr/accueil/recherche)
- Défi Epidémiologique : Émergence des pathologies chroniques, Incidence et prévalence des pathologies neurodégénératives, Poly-pathologie complexe, Espérance de vie post AVC et cancer plus longue mais avec handicap, Patient acteur de sa santé, Patients dits experts ; Empowerment, rôle des Associations de patients
- Défi Technologique et organisationnel : nouvelles techniques chirurgicales, réhabilitation précoce (RAAC), Innovations thérapeutiques médicamenteuses, médecine personnalisée, NTIC (télémédecine, objets connectés, systèmes d’information…), plus de coordination, plus d’expertise à la maison
- Défi Économique : soutenabilité financière de notre système de santé, précarisation de certaines populations…
En dehors de ces quatre défis, s’ajoute une évolution sociétale portant sur : la précarisation, souhait d’évolution des modes de vies, aspiration à de nouvelles modalités de travail y compris pour les professionnels de santé (souhait de vivre différemment, familles monoparentales, souhait de proximité du domicile (si possible rester chez soi jusqu’au bout de sa vie), …),
Le chantier SSR est très impacté par :
- le contexte national SSR
- la nouvelle modalités de tarification
- L’évolution de la démographie des professionnels médecins, MPR, psychiatres, médecins généralistes, kinésithérapeutes, orthophonistes
- Les coopérations qu’elles soient publiques (GHT) ou privées
Des indicateurs en termes d’efficience organisationnelle et capacitaire sont d’ores et déjà recommandés.
Cette démarche est à poursuivre en termes de taux d’occupation (80 lits) et en termes de capacitaire (28 à 30 lits).
Plus spécifiquement, l’enjeu du SSR devient majeur en raison de plusieurs facteurs conjugués :
- Evolution des techniques chirurgicales, virage ambulatoire, efficience des organisations, entrainant une DMS plus courte en MCO,
- Un recours plus important en SSR polyvalent, compte tenu :
- Du vieillissement de la population,
- D’un niveau de complexité des pathologies associées et de comorbidités des patients admis en SSR, (seulement 7% M des patients sans comorbidités),
- Du niveau de dépendance psychique et physique accru de ces patients,
- Du niveau de soins requis pour ces mêmes patients.
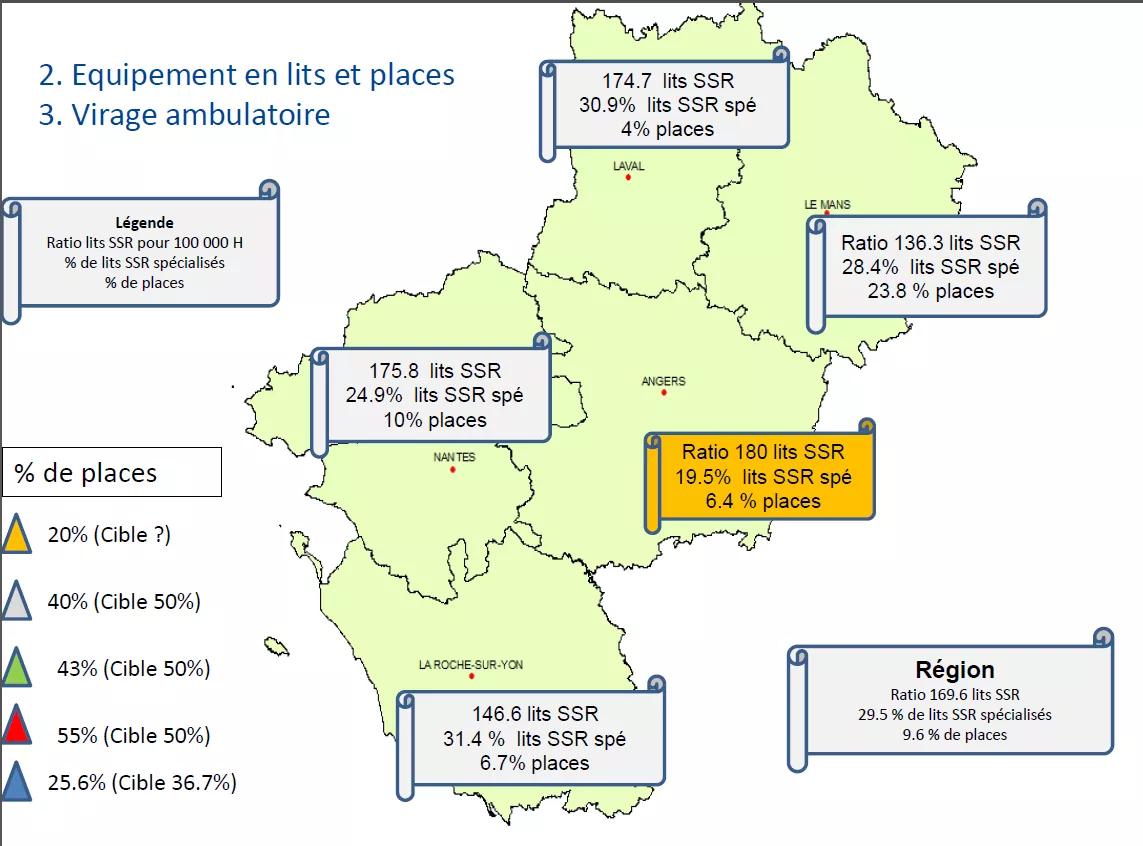
Description de l’activité et Taux d’équipement
L’activité de SSR digestif représente, 0.9% du SSR spécialisé en région PDL (cf. annexe : « nombre de journées d’hospitalisation enregistrées par année et type d’autorisation SSR »).
En ce qui concerne le SSR Digestif en région PDL l’offre de SSR s’est développée pendant le PRS1 principalement pour la prise en charge des personnes présentant une obésité. Cette offre s’est développée dans une logique de filière autour des CSO et notamment du CSO grand ouest.
Des études PMSI sur la consommation des habitants et la production des établissements, de la région Pays de Loire (échelle départementale), ont été produites et annexées.
Pour le SSR spécialisé digestif, deux éléments clés à retenir :
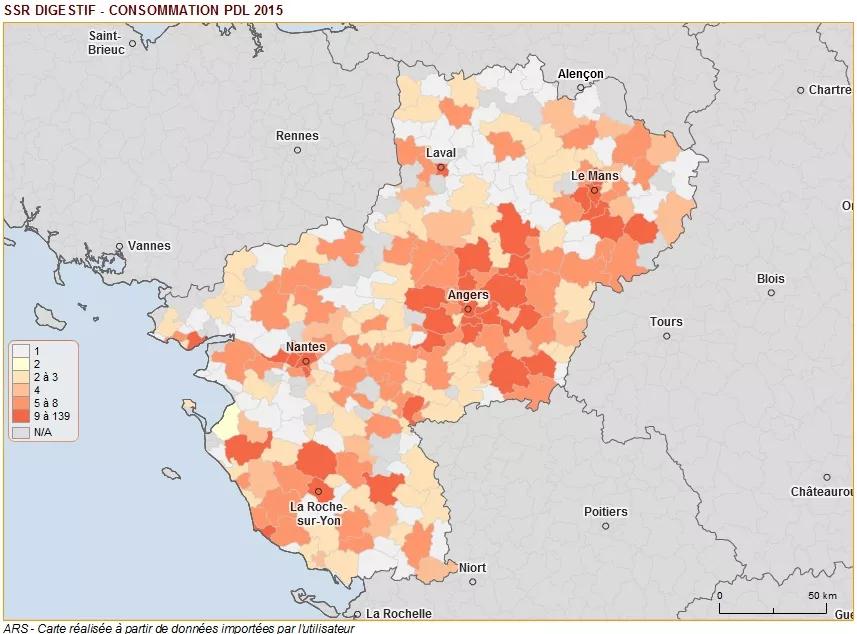
- Le nombre de séjour par habitant est plus faible dans le nord de tous les départements de la région.
- La production est essentiellement concentrée dans le 44 et le 49.
L’étude du DCA 44 confirme et montre que les prescriptions de SSR spécialisées ont été prises en charge à hauteur de 93 % dans les structures SSR du département de Loire Atlantique.
Le maillage SSR « obésité » pour les enfants/adolescents est satisfaisant et la filière « pédiatrique » en voie de constitution ; néanmoins on constate encore des séjours pour jeunes adolescents pour des séjours longs hors région adulte
Le maillage SSR « obésité » n’est pas complet car aucune offre n’est disponible en Mayenne et l’offre en Vendée ne répond probablement pas aux besoins. Le maillage doit être complété au moins sous la forme HTP.
Il existe une offre de soins pour les enfants dans le département du Maine et Loire qui s’est concentrée sur Angers mais qui ne peut répondre à la totalité des besoins.
Il est noté, l’absence totale d’offre en SSR obésité en Mayenne.
Le territoire de Vendée ne dispose que d’une autorisation en HTP avec une activité faible, contrastant avec le développement de la chirurgie bariatrique sur le même territoire, réalisé par deux établissements, tous deux sous convention avec le CSO Ouest-Atlantique.
Le bassin de population du territoire choletais justifie, pour des raisons d’accessibilité, la présence d’une activité en HTP adulte.
La Sarthe dispose d’une offre de SSR spécialisé chez l’enfant et chez l’adulte. En ce qui concerne les adultes, l’offre ne répond pas à la totalité des besoins.
Globalement peu de modalités htp développées.
Spécificités du SSR Digestif
Le titre de la spécialisation de ce SSR (troubles digestifs, troubles du métabolisme et nutrition) regroupe la typologie de patients suivants, mais crée un problème d’identité :
- Obésité
- Dénutrition liée à une anorexie
- Dénutrition liée à une autre cause
- Diabète
Rééquilibrer et diversifier l’offre
- Mayenne : pas d’offre
- Vendée : Le territoire de Vendée ne dispose que d’une autorisation en HTP avec une activité faible, contrastant avec le développement de la chirurgie bariatrique sur le même territoire, réalisée par deux établissements, tous deux sous convention avec le CSO Ouest-Atlantique.
- Maine et Loire : Le bassin de population du territoire choletais justifie, pour des raisons d’accessibilité, la présence d’une activité en HTP adulte.
- Sarthe : La Sarthe dispose d’une offre de SSR spécialisé chez l’enfant et chez l’adulte. En ce qui concerne les adultes, l’offre ne répond pas à la totalité des besoins.
Identifier les flux intra et extra régionaux pour l’obésité de l’enfant
Etudier les disparités de prise en charge en ambulatoire en SSR obésité par territoire de santé
Identifier le besoins en dehors de l’obésité
Organiser le recours à l’expertise dans certains SSR digestifs prenant en charge des troubles du comportement alimentaire
Compte-tenu de la typologie, les patients peuvent être pris en charge par des SSR de spécialités différentes. Exemple : pour l’anorexie, la prise en charge peut se faire soit en SSR addictologie soit en SSR digestif. Mais l’intervention pour le patient, d’un psychiatre et d’un nutritionniste, sont toutes les deux nécessaires.
Il est donc essentiel d’assurer une coordination des deux expertises pour prendre en charge le patient.
Comment s’adapter à la démographie médicale déficitaire pour certaines spécialités médicales
Il est signalé que la formation des médecins a été modifiée avec la création d’un DES endocrinologie, diabète, nutrition qui devrait solutionner les difficultés du post-internat de l’ancien DESC de nutrition.
La démographie des médecins endocrinologues / nutritionnistes ne permet pas de répondre aux besoins : la pénurie en endocrinologues oblige à réserver leur accès aux cas des obésités les plus sévères (IMC supérieur à 35), les autres patients sont orientés vers les diététiciennes de ville, mais avec une efficacité limitée dans le temps, en raison du coût pour le patient, dans le cadre d’une prise en charge au long court. Face à ces constats, il est proposé d’adapter la formation des autres professionnels de santé (c .f propositions).
Améliorer la fluidité des parcours, notamment l’amont et l’aval des patients pris en charge en SSR ?
Inscrire les SSR spécialisés dans une logique de parcours ?
Dans le parcours des patients, les points de rupture sont souvent les mêmes quelle que soit la problématique :
On retrouve :
- L’errance et le délai de latence pour la décision de la prise en charge
- L’insuffisance d’information quant à l’offre de prise en charge pour les troubles digestifs auprès du premier recours.
- La bonne orientation du patient, la pertinence de la prise en charge, les bonnes modalités
- Le suivi après le séjour hospitalier ici en SSR digestif, l’accompagnement
- La non prise en charges de certaines consultations diététicienne et psychologue.
- L’absence de suivi en ambulatoire ou à domicile
- La non prise en compte du milieu familial, environnemental du patient
Comment construire une filière de prise en charge régionale pour l’obésité de l’enfant ?
L’offre en SSR est satisfaisante, en revanche la formation et l’appui aux professionnels de premier recours doit être développée, ainsi que la notion de coaching, pour maintenir les résultats dans le temps.
Suivi des patients en aval du SSR ? Limiter les rechutes et assurer une dynamique de prévention tertiaire et d’éducation thérapeutique ?
On constate une rupture de prise en charge et de suivi après la sortie de SSR spécialisé. Le patient revient à domicile, et n’est pas toujours suivi. Le lien est insuffisamment construit avec le médecin généraliste. Le contexte socio-économique et familial est un paramètre majeur à prendre en compte pour assurer le suivi, le maintien des bénéfices du SSR, et la pérennité des résultats de la prise en charge. Un relai travailleur social, ou associatif doit être mis en place, voire une éducation familiale à la nutrition.
Quelles alternatives à l’hospitalisation SSR digestif
L’alternative au SSR spécialisé « troubles digestifs, troubles du métabolisme et nutrition » est la prise en charge en médecine dès lors que la modalité HJ est la plus adaptée.
Proposition 1 : Optimiser l’offre territoriale et poursuivre le virage ambulatoire :
Création d’un SSR digestif adulte
Création d’une nouvelle offre :
- En Loire Atlantique
- En Vendée
- En Mayenne
Proposition 2 : Améliorer le parcours patient
Favoriser la création d’un guichet unique pour les patients obèses
- Développer des points d’entrée de guichet unique pour éviter l’errance du patient
- Dans le cadre de la mise en œuvre des plateformes d’appui (PTA)
- Mettre en place un lien avec les sociétés savantes et les acteurs du terrain des parcours type gradués qui répondent aux questions suivantes : pour qui ? Quel plan de soins ? avec quels protocoles ? avec quels professionnels, selon quelles modalités, suivis compris ?
- Renforcer le lien entre premier recours et les SSR digestif (en amont sensibilisation des médecins autres professionnels du premier recours pour repérage, orientation et prescription en lien avec les spécialistes ou, et en aval dans le suivi soit sous forme de programme de d’Education thérapeutique du patient, ou autre coaching …)
- Développer les programmes d’éducation thérapeutique dans les services de SSR et les poursuivre à domicile.
- Intégrer la dimension sociale et familiale dans le suivi.
Proposition 3 : formation des professionnels de santé :
Adapter la formation professionnelle de santé : et proposer des
- DU pour les infirmiers
- DU pour les médecins généralistes
- Formation des diététiciennes élargies à la psychologie avec demande de postes en établissements et en maison de santé
Développer la formation et l’appui aux professionnels du premier recours.
Proposition 4: Qualité / sécurité/ pertinence
Accompagner le changement des pratiques par un plan de formation médicale et paramédicale ambitieux.
Renforcer les RCP autour de la filière chirurgie bariatrique, partager et décider en réunions multidisciplinaires les indications de chirurgie et de recours aux besoins de SSR.

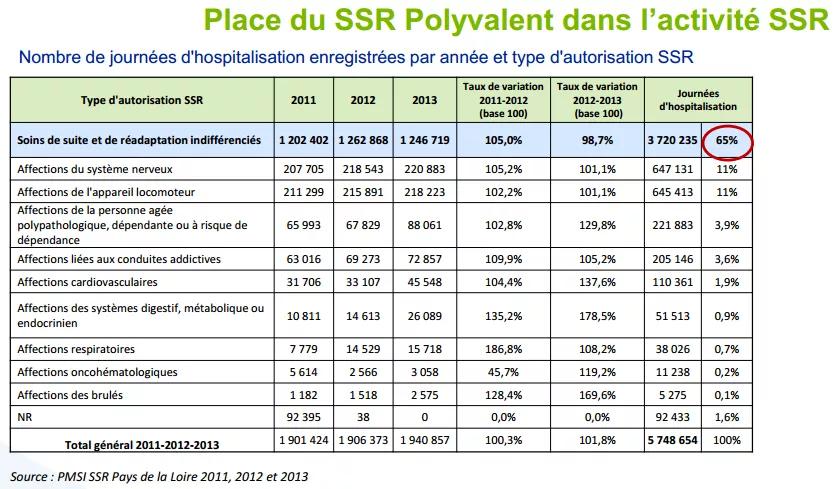
Commentaire : la consommation du nord de chaque département reste faible et témoigne probablement d’un sous-recours pour cette spécialité. A nuancer en fonction des fuites.
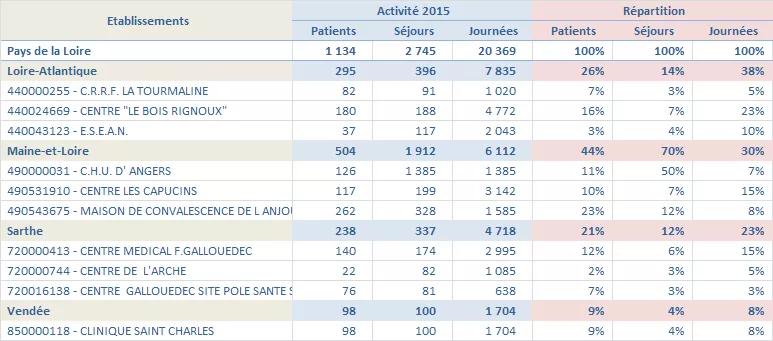
La production, ne concerne que 4 départements, la Mayenne n’ayant pas d’autorisation de SSR digestif.
On note, la répartition suivante de la production :
- 38 % en 44 (production majoritaire « Le Bois Rignoux »)
- 30% en 49 (production majoritaire « Les Capucins »)
- 23 % en 72 (production majoritaire « Gallouedec »)
- 8% en 85 (production majoritaire « Clinique St Charles »)
- Constitution d’un groupe de travail interne.
- Synthèse des données épidémiologiques, démographiques, de l’offre de soin.
- Présentation de ce document à la CSOS du 22 juin 2017.
- Utilisation de documents sources et bibliographie