Cette synthèse de l’évaluation des besoins médico-sociaux sur le secteur du handicap s’appuie :
- Sur les restitutions de sous chantiers
-
Prévention, diagnostic et accompagnement précoce
-
Accompagnement et scolarisation des jeunes en situation de handicap
-
Insertion professionnelle des personnes en situation de handicap
-
Accompagnement pour les adultes en situation de handicap
-
Jeunes en situation de handicap relevant de la protection de l’enfance
-
Accompagnement des personnes présentant un polyhandicap
-
Accompagnement des personnes avec des troubles du spectre autistique.
-
- Sur le document produit par le DOA « Evaluation des besoins de santé : médico-social »
Depuis la parution du 1er Projet régional de santé, le contexte a évolué significativement, tant au plan régional qu’au plan national.
Evolutions au plan régional
La mise en œuvre des objectifs du 1er projet régional de santé, notamment à travers la programmation des réponses nouvelles et des opérations d’adaptation de l’offre, a fait évoluer la physionomie de l’offre sur la région : une offre d’accompagnement plus importante, mieux équilibrée sur le territoire régional, plus diversifiée avec une part plus grande des solutions d’accompagnement en milieu ordinaire.
La programmation du PRS a permis de réduire les inégalités territoriales d’accès à l’offre et de diversifier l’offre
Depuis 2010, le financement (Assurance Maladie) de l’offre d’accompagnement sur le champ du handicap a progressé de 13 %, en Pays de la Loire.
1289 places supplémentaires ont été créées depuis 2010 :
-
781 places pour enfants
-
508 places pour adultes.
(cf tableau 1 en annexe pour la répartition par département)
Une réduction des inégalités territoriales d’accès à l’offre
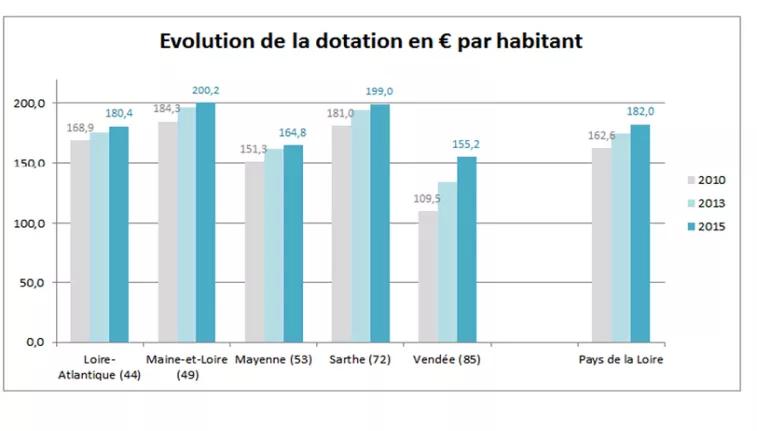
Des efforts de rééquilibrage interdépartementaux dans la Région ont été conduits dans la mise en œuvre du programme de création de places nouvelles (cf graphique ci-dessous).

|
Enfants handicapés Taux d'équipement en places installées pour 1 000 hab de – de 20 ans habitants de moins de 20 ans |
France | Pays de la Loire |
Loire-Atlantique | Maine-et-Loire | Mayenne | Sarthe | Vendée |
|---|---|---|---|---|---|---|---|
| Taux d'équipement global en établissements médico-sociaux pour enfants et adolescents | 6,6 | 5,9 | 6,4 | 6,4 | 4,7 | 5,6 | 4,8 |
| Taux d'équipement global en services médico-sociaux pour enfants et adolescents | 3,2 | 4,1 | 4,0 | 4,4 | 4,5 | 4,0 | 4,1 |
| TAUX GLOBAL | 9,7 | 10,0 | 10,4 | 10,8 | 9,2 | 9,6 | 8,8 |
Les départements les mieux dotés de la région sont la Sarthe et le Maine-et-Loire. La Vendée a fait l’objet d’efforts importants (rééquilibrage avec le principe des appels à projet).
Ainsi la dotation en € par habitant, passe d’une augmentation de +7 % en Loire-Atlantique à +42 % en Vendée, réduisant ainsi l’écart-type, c'est-à-dire la dispersion autour de la moyenne régionale (de 27 en 2010 à 18 en 2015). Le Maine-et-Loire est le département le plus doté au regard de sa population, avec 200 € par habitant alloué à un ESMS en 2015.
L’évaluation finale du PRS-2012-2016, note que la politique de réduction des inégalités territoriales d’offre dans le champ du handicap a été menée avec rigueur et les objectifs fixés dans le PRS sont atteints, mais elle n’épuise pas la question de la réponse aux besoins faute d’une connaissance suffisamment fine de ceux-ci1.
L’offre d’accompagnement sur le secteur enfant a évolué vers davantage de soutien à la solarisation en milieu ordinaire
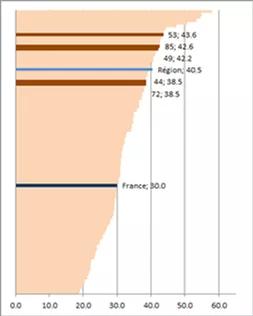
Le taux d'équipement régional global sur le secteur enfant (10/1000 habitants) se situe au-dessus de la moyenne nationale (9.7).
L'offre régionale se caractérise par une part importante des services d'éducation spécialisée et de soins à domicile au regard de la moyenne nationale. Ces services, qui permettent d'accompagner les enfants dans leur scolarisation en milieu ordinaire, représentent 42% de l'offre d’accompagnement pour enfant. (Contre 31 % au plan national).
Tous les départements de la région des Pays de la Loire ont une densité d’offre sensiblement supérieure à la moyenne nationale, en particulier en Mayenne et en Vendée. Au total, 3 811 places sont présentes dans la région.
En effet ces dernières années, une démarche de transformation de places en établissement vers des places de services a été initiée afin d'accompagner les besoins et la demande croissante de scolarisation en milieu ordinaire.
Par ailleurs la programmation de places nouvelles a été orientée vers la création de places de SESSAD.
| Adultes handicapés | France | Pays de la Loire |
44 | 49 | 53 | 72 | 85 |
|---|---|---|---|---|---|---|---|
| Taux d'équipement en places médico-sociales installées pour 1 000 habitants de 20 à 59 ans 01-2016 |
|||||||
| Taux d'équipement global en établissements médico-sociaux pour adultes | 2,1 | 2,3 | 2,2 | 1,9 | 1,8 | 2,8 | 2,9 |
| dont taux d'équipement en MAS | 0,8 | 1,0 | 0,8 | 1,1 | 1,0 | 1,4 | 0,8 |
| dont taux d'équipement en FAM | 0,8 | 1,0 | 1,1 | 0,7 | 0,8 | 0,7 | 1,5 |
| Taux d'équipement global en services médico-sociaux pour adultes | 0,5 | 0,5 | 0,4 | 0,5 | 0,8 | 0,6 | 0,4 |
| dont taux d'équipement en SAMSAH | 0,3 | 0,3 | 0,2 | 0,4 | 0,6 | 0,4 | 0,2 |
| dont taux d'équipement en SSIAD-SPASAD | 0,2 | 0,2 | 0,2 | 0,1 | 0,1 | 0,2 | 0,2 |
| Taux d'équipement global en établissements et services médicaux-sociaux pour adultes | 2,6 | 2,8 | 2,6 | 2,4 | 2,6 | 3,4 | 3,3 |
| Taux d'équipement en places d'hébergement non médicalisé pour 1 000 habitants de 20 à 59 ans 01-2016 | |||||||
| Taux d'équipement en ESAT | 3,5 | 3,6 | 3,3 | 3,7 | 4,6 | 3,8 | 3,6 |
| Taux d'équipement en foyers financés CG (Foyers de vie, foyers d'hébergement) | 2,7 | 3,2 | 5,8 | 5,3 | 9,4 | 8,6 | 5,7 |
L’offre d’accompagnement sur le secteur adulte s’est aussi diversifiée mais offre encore trop peu d’alternative à l’accueil en établissement
La région présente un équipement régional supérieur à la moyenne nationale, tant sur l’offre relevant de la compétence de l’ARS que sur celle relevant des conseils départementaux.
En 2017, la région compte :
-
6650 places d’ESAT
-
3550 places de MAS-FAM
-
410 places en CRP-CPO-UEROS
-
870 places de SAMSAH-SSIAD-SPASAD
La part des services d’accompagnement en milieu ordinaire reste faible (seulement 19 % de l’offre adulte), malgré la programmation du PRS1, qui a permis d’augmenter l’offre de services (SAMSAH, SSIAD, SPASAD) pour personnes en situation de handicap de près de 30 % (soit 192 places nouvelles) entre 2010 et 2016 (données FINESS 2010 et 2016).
Ainsi, compte tenu des attentes des personnes en situation de handicap tournées vers l’inclusion dans la cité, il sera ainsi nécessaire dans le nouveau PRS de développer les alternatives à l’accueil en établissement.
De plus en plus de parcours d’accompagnement sur le secteur enfant se mettent en place dans le milieu ordinaire. Il est très probable que la demande de ces jeunes, une fois arrivés à l’âge adulte, se tourne massivement vers une demande d’accompagnement en milieu ordinaire.
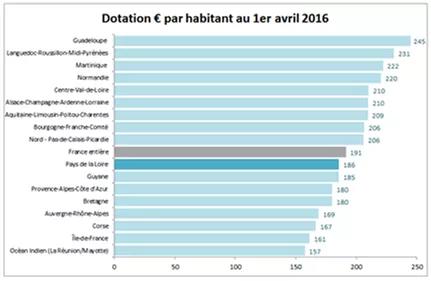
L’offre régionale est proche de la moyenne nationale
En moyenne sur la France, 191 € par habitants de moins de 60 ans sont alloués à un ESMS pour les personnes en situation de handicap, au titre des financements assurance maladie. La région des Pays de la Loire se situe juste en dessous, avec une dotation de 186 € par habitant.
Evolutions au plan national
Le rapport Piveteau et le lancement de la démarche « réponse accompagnée pour tous »
La mission « Une réponse accompagnée pour tous » vise à mettre en œuvre les préconisations portées par le rapport « Zéro sans solution » remis par Denis Piveteau en juin 2014. L’article 89 de la loi de modernisation de notre système de santé apporte un fondement législatif à la démarche et organise la possibilité pour les Maisons départementales des personnes handicapées (MDPH) et les personnes ou leur famille de co-construire avec les établissements et services, ainsi que les financeurs un plan d'accompagnement global. Ce plan d’accompagnement global consiste en une combinaison de réponses permettant d'accompagner une personne qui se trouverait sans solution adaptée ou en risque de rupture de parcours.
Ce dispositif doit se mettre en place progressivement sur le territoire national et au plus tard au 31 décembre 2017.
La démarche « réponse accompagnée pour tous » implique une évolution majeure à la fois en matière d’orientation, d’évolution de l’offre d’accompagnement, de renforcement de la représentation des usagers et des pratiques des professionnels (et ce, quel que soit leur secteur d’intervention).
Les décisions du Comité interministériel du handicap en faveur d’une « société plus inclusive »
Les décisions du Comité interministériel du handicap (CIH) du 2 décembre 2016 traduisent la nécessité de soutenir une dynamique de développement et d’adaptation de l’offre existante dans une approche plus souple et plus inclusive afin de mieux répondre aux besoins des personnes et de leurs proches.
La loi de modernisation de notre système de santé du 26 janvier 2016
Notre système de santé est confronté à des défis toujours plus nombreux (l’allongement de la durée de la vie, la progression des maladies chroniques comme conséquence directe du vieillissement de la population, la persistance des inégalités de santé notamment sur les territoires). Pour y répondre, la loi recentre le système de santé sur les soins de proximité (on parle de virage ambulatoire) et centre le patient dans une logique parcours de santé à laquelle le système de santé doit s’adapter.
Des mesures de la loi peuvent permettre d’améliorer la coordination des réponses et l’accès aux soins des personnes en situation de handicap (mesure sur la coordination des parcours complexes, la création des équipes de soins primaires et des communautés professionnelles territoriales de santé…), et favoriser les coopérations (groupement hospitalier de territoire).
Par ailleurs, il est désormais demandé, notamment aux ITEP, de s’organiser « en dispositif » dans le but de favoriser un parcours fluide et des modalités d'accompagnement diversifiées, modulables et évolutives en fonction des besoins des jeunes accueillis (art. 91).
Les réformes en cours, leviers d’accompagnement de la transformation de l’offre.
Depuis plusieurs années, le contexte national est sous tendu par une contrainte budgétaire de plus en plus forte ne permettant plus la création massive de places mais obligeant les pouvoirs publics et les opérateurs à repenser l’offre pour qu’elle puisse continuer à s’adapter aux besoins, à l’émergence de nouvelles attentes (participation, inclusion …) dans une exigence accrue et légitime d’amélioration de la qualité des prestations délivrées.
Aussi, le secteur médico-social connait actuellement une profonde mutation concrétisée par la mise en œuvre de réformes structurantes pour les acteurs (généralisation des contrats pluriannuels d’objectifs et de moyens et réforme budgétaire par le passage à l’EPRD) et qui vont modifier les relations avec l’ARS en renforçant la responsabilité des gestionnaires.
Outre ces réformes, d’autres chantiers de fond sont pilotés au niveau national, comme celui du projet de réforme de la tarification SERAFIN-PH ou la nouvelle nomenclature des autorisations sociales et médico-sociales dans le champ du handicap :
-
Le projet Serafin-PH, « Services et Etablissements : Réforme pour une Adéquation des FINancements aux parcours des Personnes Handicapées » a pour objectif d’aboutir à un nouveau modèle tarifaire, soutenant les évolutions actuelles de l’offre médico-sociale et facilitant le parcours des personnes en situation de handicap. La première phase du projet a permis la production de nomenclatures de besoins et de prestations, et donc d’un langage commun et partagé. Elle contribue ainsi d’ores et déjà à une visibilité renforcée de l’offre médico-sociale.
Les principes qui sous-tendent ces nomenclatures contribuent à en faire un outil facilitant les parcours et la transformation de l’offre médico-sociale. La nomenclature des prestations ne fait, par exemple, pas référence aux catégories juridiques des structures ; elle permet de décrire l’ensemble des prestations réalisées par différents acteurs, et non un seul ESMS, ou le seul secteur médico-social. Elles peuvent donc décrire concrètement le parcours d’une personne en situation de handicap, en particulier pour des accompagnements modulaires, pluri-acteurs et pluri-secteurs.
Ainsi la nomenclature peut être un outil pour accompagner la transformation de l’offre, pour décrire ce qui est fait par une structure ou un ensemble d’ESMS (par exemple pour préparer un CPOM), ou pour décrire les besoins des personnes et les prestations à apporter, le cas échéant par plusieurs acteurs (par exemple pour l’élaboration des plans d’accompagnement globaux). -
La nouvelle nomenclature des autorisations simplifiée et opposable aux autorisations de création ou modificatives à venir, permettra de pallier aux difficultés causées par un trop fort cloisonnement entre les catégories d’établissements et services. La souplesse offerte par ce nouveau cadre est facilitante pour la diversification des modalités d’accompagnement.
Dans ce contexte, c’est le CPOM qui viendra compléter l’autorisation et permet de préciser les activités des ESMS notamment s’agissant du profil de public accueilli (déficience intellectuelle, trouble du spectre de l’autisme, handicap psychique, etc.), des modalités d’accueil (internat, accueil de jour, accueil temporaire, etc.), de la répartition des places autorisées, de l’organisation de l’accompagnement et des prestations proposées.
Des besoins d’accompagnement avérés qui auront tendance à croitre en raison de la dynamique démographique et l’allongement de l’espérance de vie des personnes en situation de handicap.
En attendant la mise en œuvre d’un outil de suivi des orientations et d’observation des besoins (système d’information ViaTrajectoire PH en cours de déploiement dans la Région), plusieurs indicateurs permettent d’établir un constat de croissance des besoins :
- Les signalements remontés auprès de l’ARS par les MDPH, les Conseils départementaux, les Centres Hospitaliers, les établissements scolaires confrontés aux familles/usagers sans solution d’accompagnement adapté sur tous les territoires de la région.
- La MDPH de Loire-Atlantique dispose d’un outil permettant de croiser les admissions-notifications et fait état de :
-
288 enfants en attente de place en SESSAD (soit 21 % des capacités installées) ;
-
305 enfants en attente de place en établissement (soit 14 % des capacités installées) ;
-
191 adultes en attente de place d’accompagnement médicalisé (soit 12 % des capacités installées) ;
-
350 adultes en attente de place ESAT (soit 15 % des capacités installées).
-
- Les besoins ont tendance à augmenter en raison de :
-
La dynamique démographique des Pays de la Loire ;
-
L’allongement de l’espérance de vie et le vieillissement des personnes en situation de handicap accroissent les besoins d’accompagnement sur le secteur adulte (augmentation des durées d’accompagnement pour les personnes bénéficiant déjà accompagné et nouveaux besoins de prises en charge pour personnes en situation de handicap qui vivaient jusqu’alors à domicile)
-
D’autres indicateurs témoignent des besoins sur le secteur adulte (cf. sous-chantiers) :
- Le nombre de jeunes en situation d’Amendement Creton : L'enquête lancée par l'ARS en 2015 a recensé 420 jeunes relevant de l'amendement Creton (sources : tdb ANAP 2016). Ces jeunes disposaient majoritairement d'orientations en ESAT (aucune création de places depuis 2012), en établissement adulte médicalisé et en foyer de vie (compétence Conseil départemental).
- Le nombre de personnes maintenues en hospitalisation à défaut d’une solution d’accompagnement sur le secteur médico-social. Les données PMSI psychiatrie 2015 révèlent que 330 patients entre 20 et 60 ans ont eu un séjour de plus de 292 jours en hospitalisation temps plein. Des établissements de santé, et les dispositifs de coordination de l’aval2, identifient également des situations relevant (ou susceptibles) de relever d’un accompagnement médico-social et qui n’y trouvent pas de réponse.
Concernant le secteur adulte, la pression des listes d’attente se ressent particulièrement pour les ESAT.
Une évolution des attentes des personnes en situation de handicap et de leur famille
Une aspiration des personnes en situation de handicap tournée vers la vie dans la Cité et un souhait de voir se développer des réponses sur-mesure.
Un nombre croissant de personnes en situation de handicap souhaite choisir son lieu de vie. Le dispositif historique d’accompagnement des personnes en situation de handicap n’apporte plus à bon nombre d’entre elles les réponses qu’elles attendent à leur besoin légitime d’inclusion et d’insertion dans la cité.
Les conférences nationales du handicap de 2014 puis 2016 sont résolument tournées vers l’ambition d’emmener toute la société vers une société plus inclusive. Cela implique en premier lieu une mobilisation de tous les acteurs à travers une coordination renforcée des politiques publiques (habitat, transports, accessibilité, accès au droit commun …).
Cela implique également une diversification des réponses d’accompagnement médico-social et une personnalisation de l’accompagnement afin d’offrir aux personnes en situation de handicap le libre choix de leur projet de vie. Comme le souligne le rapport Piveteau, les réponses d’accompagnement doivent être mobilisées selon un principe de « subsidiarité » (= le recours aux solutions les plus proches possibles du droit commun). Ces attentes concernant des accompagnements personnalisés, sur-mesure, impliquent une grande souplesse et une modularité des réponses.
Une demande de participation des usagers et de leur famille à la co-construction des réponses les concernant.
Les personnes concernées par un handicap, leurs familles et les associations les représentants sont celles qui peuvent, le mieux, à côté des professionnels, être en appui pour faciliter une réponse la plus adaptée possible au projet de l’enfant ou de l’adulte. Pour que cette dynamique soit à l’œuvre, il importe de renforcer l’information et la consultation des associations représentant les personnes en situation de handicap. Il s’agit également de valoriser l’expertise d’usage en formant des personnes vivant avec un handicap afin qu’elles puissent être présentes dans les formations des professionnels. De plus, dans les établissements et les services médico-sociaux, l’objectif est de proposer un accompagnement par des pairs à côté et en complément de l’expertise des salariés dans une dynamique de médiation ou de coaching.
Enfin, auprès des maisons départementales des personnes en situation de handicap, en cas de difficultés, une conciliation par des personnes ayant vécu des situations similaires pourra être sollicitée par des usagers ou par l’équipe.
Un besoin de répit et de soutien des aidants
Le rapport d’évaluation du PRS 1, souligne que le soutien aux aidants doit être le corollaire de toute politique de développement de l’accompagnement en milieu ordinaire.
Droit au répit
En effet, le rôle des aidants, experts de la situation de leur proche et de la compréhension de ses besoins, est primordial. Ils sont les acteurs de «première ligne» mais, face aux exigences de la vie quotidienne, sont souvent épuisés et très souvent en situation d’isolement et de solitude par rapport à l’entourage familial, social et professionnel.
Soutenir les aidants passe donc par un droit au répit grâce au développement de structures de répit (accueil temporaire, accueil d’urgence, accueil de jour ou structures de vacances). Les aidants ont besoin de réponses plus souples pour ajuster l’accompagnement à mettre en place. Les dispositifs de recours en urgence sont des modalités d’accueil à développer davantage pour éviter le risque de rupture quand un aidant est confronté à un niveau d’épuisement intense, craint de ne pas gérer seul les difficultés ou lors d’une absence non prévisible (hospitalisation par exemple).
Formation des aidants
La survenue du handicap et l’annonce du diagnostic entraînent un bouleversement dans la vie des personnes concernées et leur entourage. L’accompagnement au quotidien est d’autant plus éprouvant que les aidants ne sont pas formés. Il convient donc de leur offrir les connaissances et les outils essentiels pour faire face au handicap auquel ils sont confrontés.
La formation des aidants a bien pour objectif de mieux les outiller et les soutenir dans le rôle essentiel qu’ils jouent auprès des personnes aidées. Les formations doivent leur permettre à la fois de mieux comprendre la maladie ou le handicap de leur proche, de mieux réagir et de mieux interagir, mais aussi d’acquérir certains gestes techniques importants pour se préserver tout en aidant efficacement la personne. Les formations doivent comporter un axe relatif à la relation aidant/aidé particulièrement dans les cas où le handicap détériore les possibilités de communication.
Les actions de guidance parentale développées notamment par les Unités d’enseignement en maternelle autisme ont eu des résultats très positifs dans la région.
Le CRA a travaillé avec les associations de familles pour développer le programme de formation à destination des aidants.
Reconnaissance du rôle et de l’expertise des aidants
Par ailleurs, les familles et proches des personnes en situation de handicap sont devenus des spécialistes des difficultés liés au handicap et développent des compétences techniques, ils ont acquis un capital de connaissances de la situation, et souhaitent que cette expertise soit prise en compte.
La prise en compte de cette expertise peut venir nourrir la qualité du dialogue et de l’articulation entre les professionnels et les aidants (écoute, reconnaissance…), et ainsi favoriser la qualité de l’accompagnement de la personne aidée.
De même, l’intervention d’aidants à côté de formateurs dans les centres de formations permet de reconnaître l’expertise des aidants et de favoriser la mise en place d’une relation construite entre les aidants et les professionnels.
La nécessité d’une approche globale pour favoriser des parcours sans ruptures
De plus en plus de situations nécessitent d’avoir une approche systémique autour des besoins de la personne en situation de handicap. Ces derniers sont multiples, ils sont liés aux difficultés sociales, à l’accès au logement, à la prévention et aux soins, à l’intégration scolaire, à l’insertion professionnelle…
Pour chacune de ces dimensions, les autorités de financements, de régulation ainsi que les acteurs de terrain sont différents.
Les cloisonnements institutionnels, les rigidités administratives rendent complexe l’engagement collectif des acteurs autour d’une même situation et sont sources de rupture de parcours, d’incohérence et de contradiction dans les accompagnements.
De nombreux rapports (Rapport Piveteau, rapport Jacob, rapport du Défenseur des droits des enfants….) ont déjà mis en exergue les enjeux de décloisonnement et chaque sous-chantier relève les besoins en termes de coordination, d’anticipation, de coopération, d’accompagnement partagé, d’échanges d’informations. Il s’agit également d’apporter de la souplesse à la réglementation en vigueur et d’éviter les ruptures.
-
Les ruptures liées à l’âge: fin de l’obligation scolaire, passage à la majorité, fin de l’accompagnement des ESMS enfants à 20 ans, la barrière des 60 ans…
-
Les personnes ayant des besoins multiples et relevant potentiellement de plusieurs institutions :
-
jeunes en situation de handicap relevant de la protection de l’enfance,
-
personnes présentant un handicap psychique,
-
personnes en situation de handicap vieillissantes,
-
personnes ayant d’importants troubles du comportement…
-
Il convient donc aujourd’hui de réfléchir à des dispositifs « passerelles » facilitant les transitions, à des dispositifs de coordination, aux conditions de mise en œuvre des accompagnements partagés.
Il convient également d’organiser des réponses aux situations complexes et d’urgence lorsqu’elles se présentent afin de prévenir ou gérer les ruptures de parcours).
Nécessité de développer des réponses adaptées aux besoins spécifiques de certains publics
Les enjeux de transformation de l’offre, c'est-à-dire le développement de réponses souples et modulaires avec un accompagnement le plus proche possible du milieu ordinaire, concernent l’ensemble du secteur du handicap.
Outre ces enjeux, les sous-chantiers conduits dans le cadre du PRS ont mis en évidence la nécessité de développer des réponses adaptées aux besoins spécifiques de certains publics :
-
Personnes en situation de polyhandicap (cf sous-chantier spécifique)
-
Personnes vivant avec un handicap psychique (cf sous-chantier spécifique)
-
Personnes présentant un trouble du spectre autistique (cf sous-chantier spécifique)
-
Jeunes TCCC relevant de l’ASE (cf sous-chantier spécifique)
-
Personnes handicapées vieillissantes
Un besoin de renforcement du pilotage de la performance des ESMS
Les récentes évolutions réglementaires d’ampleur du secteur handicap et celles à venir impliquent des changements dans les modes de gouvernance et de pilotage des ESMS et des OG. La généralisation des CPOM et le passage à l’EPRD entrainent à la fois une autonomisation et une responsabilisation des OG dans la gestion de leurs ESMS.
Par ailleurs, il existe aujourd’hui de nouveaux outils qui nous permettent d’améliorer notre connaissance des ESMS PH, de leur fonctionnement, du public qu’ils accueillent, de leur gestion financière, etc (tableaux de bord ANAP, enquête « flash »).
Afin de faire face aux enjeux des évolutions du secteur il convient donc d’instaurer et de partager avec les ESMS une véritable culture de l’efficience et également de mieux repérer et accompagner les ESMS en difficulté.
De manière complémentaire il convient d’impulser des dynamiques de coopération et de regroupement pour répondre aux enjeux d’efficience et optimiser le fonctionnement des structures.
Les systèmes d’information : un enjeu majeur
Il n’y a pas de coordination des acteurs sans partage et/ou échange d’informations. Les systèmes d’information (SI) sont ainsi indispensables : sans eux, la coordination ne peut avoir lieu dans des conditions satisfaisantes. Différents projets de SI outillant la coordination sont en cours. Ils ont principalement deux objectifs :
-
ceux destinés à aider les professionnels à connaître l’offre disponible afin que des solutions puissent être recherchées et mises en place de façon collaborative : du répertoire opérationnel des ressources (ROR) ; des SI de suivi des orientations ; des SI devant permettre d’outiller et faciliter le développement de l’accueil temporaire ;
-
ceux destinés au partage de l’information entre professionnels habilités, contribuant à la prise en charge des personnes concernées, avec leur accord. Il s’agit notamment :
-
du dossier médical partagé (DMP),
-
du dossier de l’usager en ESMS (chantier en cours) devant permettre de définir un socle commun d’informations partageables pour un meilleur accompagnement de la personne au service de son parcours de vie).
-
Le déploiement organisé d’un système d’information est une condition nécessaire pour aboutir au « zéro sans solution ». Cette attente a été fortement exprimée par les acteurs de la CRSA lors des ateliers collaboratifs sur l’évaluation des besoins.
Pour répondre aux attentes et aux besoins des personnes en situation de handicap et de leur famille, il est nécessaire d’accompagner le mouvement vers une société plus inclusive, de permettre une participation active des personnes en situation de handicap et de leur famille, et de proposer des réponses personnalisées.
Pistes d’objectifs pour atteindre ces résultats
(NB : Les objectifs ci-dessous ont une portée plutôt générale. Pour une plus grande exhaustivité et précision sur les actions opérationnelles, il convient de se référer aux sous-chantiers ex : accompagnement à la scolarisation, insertion professionnelle…)
- Renforcer la participation des personnes en situation de handicap et de leur famille dans les lieux d’élaboration des décisions, et développer l’expertise d’usage.
- Renforcer l’évaluation partagée et prospective des besoins médico-sociaux et assurer entre institutions (Conseils Départementaux, ARS, Education Nationale, Service public de l’emploi…) un pilotage coordonné de l’offre. Il conviendra notamment de développer des outils d’observation, de pilotage, et de suivi permettant de mieux identifier l’inadéquation entre les solutions prescrites et celles mises en œuvre et guider les stratégies d’évolution de l’offre (déploiement de Via Trajectoire PH), Accompagner le déploiement du système d’information entre la MDPH, les opérateurs et l’ARS (Via trajectoire) d’une méthode pour une observation partagée des besoins s’appuyant sur des données pertinentes et justes.
- S’assurer que pour toute situation et notamment les plus complexes, une solution puisse être trouvée et mise en œuvre de manière collaborative, et s’assurer que la politique d’admission est bien orientée vers les publics prioritaires.
- Favoriser des parcours le plus proche possible du milieu ordinaire, en apportant un soutien aux dispositifs de droit commun
- Développer les services d’accompagnement en milieu ordinaire
-
Poursuivre la relocalisation d’unité d’enseignement dans les écoles
-
Développer l’emploi accompagné dans les entreprises et le secteur public
-
Développer l’habitat inclusif et des logements d’évaluation de transition pour l’apprentissage de la vie en autonomie.
-
Soutenir la dynamique de pair aidance notamment par les Groupes d’entraide mutuelle
-
Renforcer l’appui aux acteurs du droit commun en développant les équipes mobiles (sanitaires et médico-sociales),
-
Proposer une offre de proximité graduée, permettant aux personnes de tester et d’évaluer leurs capacités à vivre en milieu ordinaire tout en permettant un droit au retour.
-
Conduire les établissements à assurer des fonctions ressources sur leur territoire, et des prestations en direction des environnements de droit commun.
- Mieux répondre aux attentes des personnes en situation de handicap et à la diversité de leurs besoins en favorisant des dispositifs souples et modulaires capable de proposer des accompagnements personnalisés, sur-mesure, évolutif : accompagner, via les CPOM, des dispositifs territoriaux proposant un panel de réponses diversifiées et modulaires et permettant de prévenir les ruptures de parcours ou l’absence de solution.
- Promouvoir la complémentarité des réponses de tous les acteurs (notamment des secteurs sanitaire, social et médico-social) contribuant à la qualité du parcours de vie des personnes en mettant l’accent sur les publics nécessitant des accompagnements croisés (handicap psychique, accès aux soins des PH, Jeunes relevant de la protection de l’enfance, vieillissement des personnes en situation de handicap…) : formations croisées sur les territoires, plateformes de service, accompagnements partagés, organisation territoriale intégrée…)
- Accompagner le changement et développer une culture de la performance auprès des acteurs de terrain :
-
Soutenir le partage des innovations, et des expérimentations, notamment sur les nouveaux modes d’organisations (fonctionnement en dispositifs, prestations modulaires …) permettant des parcours fluides et sans rupture.
-
Animer une réflexion sur les « ESMS PH de demain » avec les différents partenaires et acteurs afin de définir les nouveaux modèles organisationnels et sociaux-économiques à mettre en place pour faire face aux nouveaux enjeux du secteur.
-
Conforter le déploiement des démarches qualité dans les ESMS, via le CPOM
-
Accompagner le développement des systèmes d’information pour faciliter les parcours.
-
- Développer la pair-aidance et soutenir les familles et les proches aidants
-
Faciliter l’accompagnement par les pairs dans les établissements ou services.
-
Mieux reconnaitre le rôle et l’expertise des aidants de personnes en situation de handicap, en les associant aux actions de formation
-
Structurer une offre de répit adaptée par territoire
-
Former les aidants et renforcer leurs capacités à agir
-
Graphiques/ cartographies documentant le sujet
Tableau 1 : évolution des capacités d’accompagnement médico-sociale financée par l’ARS entre 2010 et 2016
| Enfance | SESSAD | Etablissements | évolution offre 2017/2010 | |||
|---|---|---|---|---|---|---|
| janv-10 | déc-17 | janv-10 | déc-17 | en place | en % | |
| 44 | 1 014 | 1 448 | 2 078 | 1 992 | 348 | 11,25% |
| 49 | 790 | 959 | 1 432 | 1 327 | 64 | 2,88% |
| 53 | 349 | 381 | 306 | 326 | 52 | 7,94% |
| 72 | 515 | 576 | 754 | 753 | 60 | 4,73% |
| 85 | 447 | 658 | 706 | 752 | 257 | 22,29% |
| Région | 3115 | 4022 | 5276 | 5150 | 781 | 9?31% |
| Enfance | SAMSAH/SSIAD/SPASAD | MAS/FAM | évolution offre 2017/2010 | |||
|---|---|---|---|---|---|---|
| janv-10 | déc-17 | janv-10 | déc-17 | en place | en % | |
| 44 | 195 | 255 | 1 055 | 1 148 | 153 | 12,24% |
| 49 | 172 | 208 | 693 | 754 | 97 | 11,21% |
| 54 | 114 | 114 | 230 | 260 | 30 | 8,72% |
| 72 | 100 | 160 | 594 | 607 | 73 | 10,52% |
| 85 | 95 | 131 | 569 | 688 | 155 | 23,34% |
| Région | 676 | 868 | 3141 | 3457 | 508 | 13,31% |
Données FINESS hors : ES expérimentaux, CAFS, Etablissement HT, CAMSP, CMPP
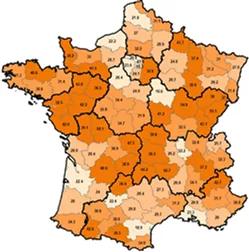
Graphique 2 : taux d’équipement en SESSAD.
- Il s’agit de rappeler rapidement les différentes étapes de travail, les partenaires externes impliqués et le cas échéant les limites de l’étude et de son périmètre (sujets non pris en compte…)
- La méthodologie s’appuie sur l’analyse des ressources documentaires existantes mais aussi sur l’apport de groupes de travail, associant les acteurs de la Démocratie Sanitaire.
-
les travaux effectués par le Département « Evaluation » de la DEO dans le cadre de l’évaluation du PRS 1, comme le rapport sur la qualité de vie des personnes vivant avec un trouble ou un handicap psychique.
-
les travaux effectués par le Département « Observations et Analyses », qui a exploité les résultats régionaux d’une vaste enquête nationale lancée auprès de chaque établissement médico-social, l’enquête ES 2014.
-
les rapports nationaux (« Zéro sans solution »…)
-
les travaux effectués par les Conseils Départementaux dans le cadre de l’élaboration de leur propre Schéma
-
les études régionales comme celles du CREAI et les réflexions issues des groupes de travail régionaux sur différents thématiques (autisme, vieillissement des personnes en situation de handicap, maladies neurodégénératives…).
-
l’organisation d’ateliers collaboratifs avec la commission spécialisée de la CRSA sur le secteur médico-social, permettra d’apporter un éclairage supplémentaire sur leurs attentes vis-à-vis du prochain PRS.
-
-
Evaluation finale du PRS 2012-2016.
-
Etat de santé de la population
-
Etude ARS-DOA, Evaluation des besoins de santé – domaine médico-social, exploitation régionale de l’enquête ES 2014, et de FINESS
-
Données des MDPH 44 et 72 sur les orientations automne 2016.
Plan nationaux :
-
Relevé de décisions du Comité interministériel du handicap, 2 décembre 2016
-
Stratégie nationale pour soutenir et accompagner les aidants de personnes en situation de handicap et notamment ses volets handicap psychique, volet polyhandicap
-
Démarche nationale en faveur de l’habitat inclusif pour les personnes en situation de handicap
-
Déploiement du schéma handicaps rares
-
Déclinaison du 3ème plan autisme ;
-
Démarche « Réponse accompagnée pour tous »
-
Circulaire N° DGCS/3B/2017/148 du 2 mai 2017
Rapports nationaux :
-
Rapport de Jean-Yves Hocquet « Contribution à la réflexion sur l’apport des organismes du secteur médico-social à l’inclusion des personnes handicapées » avril 2012.
-
Rapport D. Piveteau « Zéro sans solution » 2014
-
Rapport de Pascal Jacob sur l’accès aux soins et à la santé des personnes en situation de handicap.
-
rapport d’octobre 2012 IGAS IGF (Laurent VACHEY et Agnès JEANNET) Etablissements et services pour personnes handicapées : offre et besoins, modalités de financement.
1 Evaluation finale du PRS 2012-2016 p 14
2 Créés à l’issue d’un appel à candidatures lancé par l’ARS en 2012, ces dispositifs ont une double mission : une mission d’observation, d’analyse et de partage des données entre acteurs, et une mission d’appui, voire de régulation, assurant la meilleure fluidité possible des parcours en aval du court séjour hospitalier.