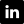
L’allongement de l’espérance de vie, les progrès de la médecine, la demande croissante de maintien à domicile, la concentration des populations en zone urbaine avec le corollaire d’isolement de certains territoires conduisent à une évolution des besoins de soins et d’accompagnement des personnes âgées et de leurs aidants en réponse à l’accroissement de la population âgée, le souhait d’une plus grande personnalisation de l’accompagnement et l’émergence de situations complexes qui nécessitent des réponses coordonnées. L’offre médico-sociale doit s’adapter pour répondre à la logique de « parcours » global alliant prévention et perte d’autonomie, précocité des interventions et renforcement de l’inclusion sociale. Les réponses sur les territoires doivent s’inscrire dans un décloisonnement entre les différents acteurs, une cohérence d’ensemble des politiques publiques, une coopération plus étroite entre le secteur médico social, sanitaire et ambulatoire permettant des prestations graduées, pluridimensionnelles et modulables en fonction de l’évolution des besoins des personnes accompagnées.
La région Pays de la Loire, comme les autres régions françaises, va connaître dans les 30 années à venir, une transition démographique de grande ampleur en raison de l’arrivée aux grands âges des générations nées après la 2nde guerre mondiale. Le vieillissement de la population, qualifié de choc démographique va engendrer des besoins accrus en matière d’accompagnement dans les années à venir qui devront permettre aux personnes qui le souhaitent de vieillir à domicile.
Données populationnelles
Les Pays de la Loire, une région confrontée au vieillissement de sa population…
En 2012, la région des Pays de la Loire compte plus de 340 000 personnes âgées de 75 ans et plus. Cela représente 9,5% des ligériens, contre 9,2% en France métropolitaine. Les personnes de 75 ans et plus ont un poids parmi l’ensemble de la population plus élevé en Mayenne et en Vendée (11%) puis en Sarthe (10%).
En 2027, cette population augmenterait de +130 000 personnes en 15 ans, soit environ 8 500 personnes supplémentaires chaque année (+2,1% par an), avec notamment une croissance plus importante en Vendée (+2,6% par an) et en Loire-Atlantique (+2,3%).
Avec cette projection, le poids des 75 ans et plus parmi la population totale atteindrait 11,6% sur l’ensemble de la région, et aux alentours de 13% pour la Mayenne et la Vendée. Au niveau infra départemental, ce vieillissement sera accentué sur le littoral et le Nord de la Mayenne avec plus de 14 % de personnes de 75 ans et plus dans la population totale.
…et à l’accroissement à venir du nombre de personnes âgées dépendantes
D’après les projections démographiques, la région connaitra une augmentation des personnes âgées dépendantes à hauteur de 33 000 personnes d’ici 2030 (+ 45 % entre 2010 et 2030)1 et par conséquent une augmentation des besoins de prise en charge sanitaire ou d’accompagnement.
Les ¾ des personnes âgées vivent à domicile…
75 % des 213 000 ligériens de 80 ans et plus vivent à domicile (40 % seules, 35 % en couple), 19 % vivent dans une communauté (maison de retraite par exemple). La Sarthe se distingue légèrement par sa plus faible proportion de personnes âgées en communauté (17%) et à l’inverse, sur la Vendée 21% des personnes de 80 ans et plus vivent en dehors d’un logement ordinaire. La part au niveau national concernant la population dans les communautés n’est que de 14%.

… Mais contrairement au niveau national, les personnes âgées dépendantes sont majoritairement accompagnées en établissement
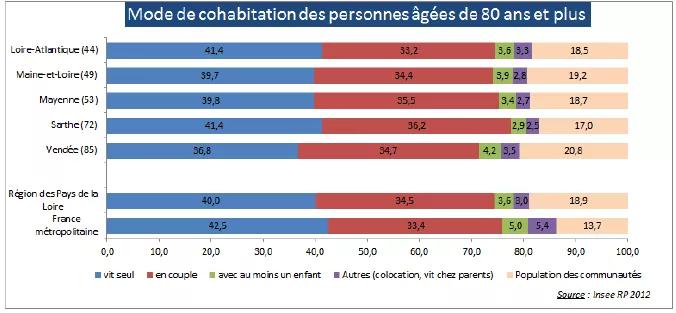
Dans la région des Pays de la Loire, 64 000 personnes sont bénéficiaires de l’Allocation Personnalisée d’Autonomie (APA), soit 19% de la population de 75 ans et plus (moyenne nationale : 21 %).
La région est atypique au regard de l’APA à domicile, puisque parmi les bénéficiaires de l’APA, 41% sont des bénéficiaires vivant à leur domicile, contre 59% en France métropolitaine. Et ce taux varie assez fortement d’un département à l’autre, passant de 37% en Maine-et-Loire à 48% en Sarthe.
Dans une moindre mesure, les personnes fortement dépendantes (GIR 1 ou 2) parmi les bénéficiaires de l’APA à domicile sont également sous-représentées dans la région (14,5% en Pays de la Loire contre 19% en France métropolitaine). Cette part varie peu d’un département à l’autre (de 14% en Loire-Atlantique à 15% en Maine-et-Loire). Le taux d’équipement très favorable en EHPAD peut être une des explications de ses résultats.
L’offre en région
Un contexte en matière d’équipement favorable marqué par une augmentation de l’offre sur la durée du PRS1
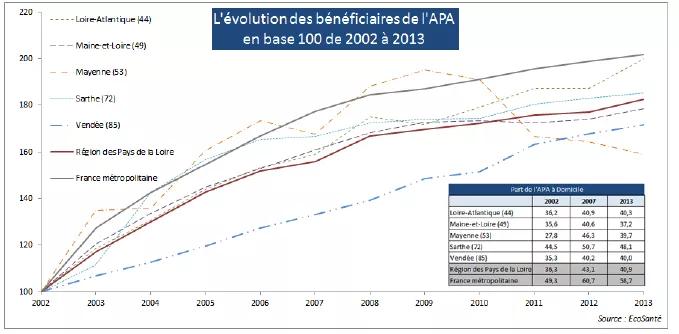
Pour accompagner les personnes âgées en situation de dépendance nécessitant des soins médicaux, on recense en Pays de la Loire à fin 2014.
-
47 000 places en EHPAD dont 1 500 places en hébergement temporaire ou en accueil de jour
-
6 500 places en SSIAD ou SPASAD
-
1 700 places en USLD
-
170 places en structures d’accueil temporaire
Les dépenses d’Assurance maladie en faveur de l’offre médico-sociale ont augmenté de + 23,76 % depuis 2010 et s’élèvent en 2016 à 648 943 416 € pour la région (la part des EHPAD représentant 84 % des dépenses).
5400 places supplémentaires ont été créées depuis 2010 dont 2 500 places d’EHPAD et 1 200 places de pôles d’activités et de soins adaptés (PASA).
Cela représente un taux d’équipement total (EHPAD+SSIAD+USLD+AT) de 161 places pour 1 000 personnes de 75 ans et plus dans la région, soit 34 places de plus que la moyenne nationale. Ce taux d’équipement est plus proche de la moyenne nationale en Sarthe (133 places pour 1 000 personnes âgées) et atteint 173 places en Vendée.
Sur la base des projections démographiques à 2027, le taux d’équipement régional à places constantes serait à 118 places pour 1 000 personnes de 75 ans et plus, soit 43 places de moins qu’actuellement et donc en juste en dessous de la moyenne nationale actuelle.
Un taux d’équipement en établissement (médicalisé et non médicalisé) supérieur à la moyenne nationale
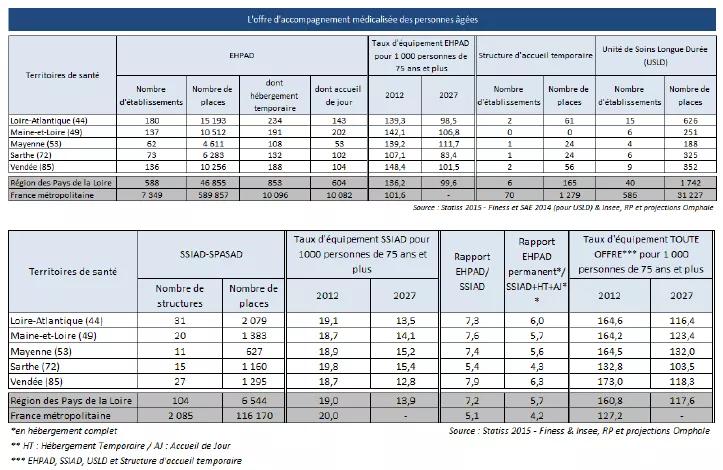
Ce sont les EHPAD qui sont largement sur représentés dans la région (136 places pour 1 000 personnes de 75 ans et plus pour 102 au niveau national) avec des disparités départementales et des déséquilibres infra départementaux cependant suivant :
-
les départements (Loire Atlantique : 139,3 ; Maine et Loire : 142,1 ; Mayenne : 139,2 ; Sarthe : 107,1 ; Vendée : 148,4)
-
les territoires infradépartementaux (Le Mans, Saumur, Les Sables d’Olonne : <100 ; Redon/Pontchateau, Les Mauges, Montaigu : > 180)
On recense 16 maisons de retraite (EHPA) dans la région accueillant un peu plus de 600 personnes âgées (71% en Sarthe) et 151 résidences autonomie accueillant plus de 6 600 personnes âgées. Cela représente ainsi un taux d’équipement de plus de 21 places pour 1 000 personnes de 75 ans et plus en 2012 dans les Pays de la Loire, ce qui est dans la norme nationale. Ce taux est très hétérogène selon les départements. En effet, il est de 11 places en Vendée et 12 places en Loire-Atlantique et en Mayenne contre 36 places en Maine-et-Loire et 37 places en Sarthe pour 1 000 personnes de 75 ans et plus.
A contrario, une offre de service légèrement en deçà de la moyenne nationale
Le taux d’équipement en SSIAD est de 19 places en région pour 1 000 personnes âgées de 75 ans et plus contre 20 places en France métropolitaine. Il est cependant supérieur à 25 dans 9 territoires : 3 au Nord de la Loire Atlantique, 2 au sud de la Vendée, 2 en Maine et Loire (Baugé et Cholet) et 2 en Sarthe (Sillé le Guillaume et Cholet). Les zones les moins dotées sont Blain (44) et Saint Gilles Croix de Vie (85).
Un secteur en pleine évolution
La loi d’adaptation de la société au vieillissement du 28 décembre 2015
Cette loi d’essence universelle porte un véritable projet de société abordant les enjeux du vieillissement de manière positive et devant aboutir à un changement de regard sur nos aînés. Elle repose sur 3 piliers :
-
L’anticipation : pour prévenir la perte d’autonomie, au plan individuel et collectif,
-
L’adaptation de notre société : changer le regard sur le vieillissement pour que l’âge ne soit pas un facteur de discrimination ou d’exclusion
-
L’accompagnement de la perte d’autonomie : pour créer les conditions du maintien à domicile à ceux qui le souhaitent, à leur épanouissement personnel et collectif
Une meilleure intégration des personnes âgées à la société passe par l’adaptation des politiques publiques au vieillissement et nécessite la mobilisation de toute la société. La loi ASV se propose d’inscrire cette période de vie dans un parcours répondant le plus possible aux attentes des personnes en matière de logement, de transports, de vie sociale et citoyenne, d'accompagnement. Elle donne la priorité à l’accompagnement à domicile afin que les personnes âgées qui le souhaitent puissent vieillir chez elles dans de bonnes conditions.
Elle repositionne ainsi le département comme chef de file de la politique Personnes Agées en lui confiant notamment la présidence de la conférence des financeurs, la régulation du secteur à domicile, en réformant l’APA à domicile ou les résidences autonomie.
La loi de modernisation de notre système de santé du 26 janvier 2016
Notre système de santé est confronté à des défis toujours plus nombreux (l’allongement de la durée de la vie, la progression des maladies chroniques comme conséquence directe du vieillissement de la population, la persistance des inégalités de santé notamment sur les territoires). Pour y répondre, la loi recentre le système de santé sur les soins de proximité (on parle de virage ambulatoire) et centre le patient dans une logique parcours de santé à laquelle le système de santé doit s’adapter. Les différents dispositifs ou modes de gouvernance sur les territoires (plateformes territoriales d’appui, groupements hospitaliers de territoires, communautés professionnelles territoriales de santé) devront converger vers une prise en charge coordonnée de la population âgée dont les besoins vont s’accroitre dans les années à venir.
Les réformes en cours marquées par un contexte économique contraint
Depuis plusieurs années, le contexte national est sous-tendu par une contrainte budgétaire de plus en plus forte ne permettant plus la création massive de places mais obligeant les pouvoirs publics et les opérateurs à repenser l’offre pour qu’elle puisse continuer à s’adapter aux besoins (comme la prise en charge du grand âge), à l’émergence de nouvelles attentes (comme vieillir à domicile ) dans une exigence accrue et légitime d’amélioration de la qualité des prestations délivrées. Deux rapports du Haut Conseil pour l’avenir de l’assurance maladie (2010-2011) ont montré que l’insuffisance de coordination entre les différentes prises en charge sanitaires, sociales et médicosociales, ainsi que le recours abusif à l’hospitalisation, sont les causes de rupture dans le parcours de santé des personnes âgées.
Les politiques de santé en faveur des personnes âgées doivent répondre à une meilleure articulation des acteurs du parcours (prévention, social, médico-social, ville, établissements de santé) au service d’une anticipation accrue des ruptures de parcours et d’un rééquilibrage de l’offre sur les territoires.
Le développement d’une offre de service aujourd’hui insuffisante pour répondre aux enjeux du choix majoritaire des personnes de vivre à domicile
Selon les études consultées, entre 80 et 90 % des personnes interrogées (âgées ou non) souhaitent vieillir à domicile ou rester à domicile le plus longtemps possible même si leur état de santé se dégrade. Le vieillissement de la population va impliquer un recours accru aux structures médico-sociales et plus particulièrement aux services intervenant à domicile (SSIAD/SAAD/SPASAD) sur lesquelles la pression sera croissante.
Cependant, l’offre régionale est marquée par une prédominance de l’offre institutionnelle sur l’offre de services (1 place de SSIAD pour 7,6 places d’EHPAD en moyenne allant jusqu’à plus de 10 places d’EHPAD pour 1 place de SSIAD sur les zones de Blain (44), les Mauges (49) et Montaigu (85). Ne pouvant espérer la création de places de services nouvelles, une réflexion est à conduire pour engager une politique plus marquée de redéploiement des places d’EHPAD en places de SSIAD notamment à l’égard des élus locaux sur les territoires dont l’offre institutionnelle est très favorable.
Un travail de rééquilibrage de l’offre institutionnelle et de restructuration à poursuivre
L’effort de rééquilibrage infra départementale de l’offre pour une meilleure équité et une meilleure accessibilité est à poursuivre car :
-
Même si le taux d’équipement en EHPAD est très favorable en région, des inégalités territoriales demeurent malgré le renforcement de places nouvelles d’EHPAD (redéploiement ou création) sur les territoires déficitaires (l’agglomération du Mans et le Saumurois)
-
14 % des personnes accueillies en EHPAD sont peu dépendantes (GIR 5/6) (9 % en Sarthe, 16 % en Vendée, 18 % en Loire Atlantique2). Même si cette proportion a diminué3, elle demeure atypique par rapport à la moyenne nationale (aux alentours de 10 %). Une des explications pourrait être la disproportion sur certains territoires entre une offre importante en EHPAD corrélée à une faible offre d’établissements non médicalisés. La transformation de places d’EHPAD en places de SSIAD et en offre d’habitat intermédiaire est à envisager afin de recentrer les places d’EHPAD sur la plus grande dépendance.
-
L’inaccessibilité financière devient une réalité de plus en plus fréquemment remontée conduisant à une sous occupation de l’offre institutionnelle majoritairement lucrative4 sur certains territoires comme l’agglomération mancelle ou le saumurois.
-
L’accessibilité géographique n’est aujourd’hui pas questionnée puisque l’ensemble du territoire des Pays de la Loire est couvert par un EHPAD à moins de 17 minutes de voiture.
-
Le secteur des EHPAD est très atomisé puisque la moitié des EHPAD ont moins de 80 places ce qui rend ce secteur très fragile et peut interroger sur sa capacité structurelle à porter des projets d’investissement, à garantir la continuité et la sécurité des soins, à conduire une démarche qualité continue.
Repenser le modèle EHPAD
Par construction de nouveaux établissements et par médicalisation de logements foyers, le nombre de places d’EHPAD a considérablement augmenté depuis une quinzaine d’années5. Qualitativement, les conventions tripartites ont permis un regard accru sur la qualité et la sécurité des accompagnements et des soins délivrés par les EHPAD. On constate une acculturation certaine des EHPAD à la démarche qualité et à la gestion des risques6.
Néanmoins, l’entrée en EHPAD est très rarement un choix et souvent vécue comme la dernière solution lorsque le maintien à domicile n’est plus possible.
La transition démographique remet en cause le modèle EHPAD tel qu’on le connait depuis plusieurs décennies (l’EHPAD d’aujourd’hui est l’habitat intermédiaire de demain selon Luc Broussy7), qui doit répondre à plusieurs défis :
-
Défi médical lié à l’augmentation des besoins en soins : entrée en EHPAD de plus en plus tardive avec des besoins en soins croissants, une dépendance qui augmente, une proportion croissante de résidents présentant des troubles cognitifs et des troubles du comportement8, diversité des pathologies présentées
-
Défi social : évolutions de la cellule familiale et nouvelles aspirations des personnes âgées
-
Défi professionnel : pénibilité des conditions de travail, difficulté de recrutement, taux d’absentéisme parfois galopants, manque de formation des personnels aux pathologies liées au grand âge...
-
Défi financier : nécessité d’une politique d’investissement dans un contexte économique contraint, sur le plan individuel et collectif
L’EHPAD de demain doit par conséquent cumuler deux exigences : rester un lieu de vie malgré une médicalisation croissante et demeurer un cadre de travail attractif (vigilance à porter aux RH dans un contexte de fuite du secteur gérontologique). Il doit également s’inscrire dans une offre de territoire qui dépasse le clivage institution / domicile impliquant un fonctionnement en réseau, notamment avec les structures sanitaires et un partenariat renforcé avec les acteurs du domicile pour permettre une prise en charge graduée et adaptée respectant les attentes des usagers.
Malgré une dynamique parcours en faveur de nos aînés bien repérée, un manque de lisibilité des dispositifs et de coordination des acteurs qui ne facilite pas les interventions précoces et globales
Les enjeux de l’approche par les parcours, traduite dans notre région en particulier par le prototype « parcours de santé des aînés » sur le territoire de la Mayenne et par les 20 dispositifs MAIA de la région, sont aujourd’hui partagés. Néanmoins, il apparait encore :
-
Une certaine méconnaissance des dispositifs développés dans le cadre du plan Alzheimer (25 équipes spécialisées Alzheimer, 13 UHR, 5 UCC, 97 PASA..) ou du PRS1 (plateformes de services, EAAR, DCA…) ; pour exemple, sous-utilisation du répertoire régional des ressources (3R) qui recense toutes les ressources du territoire susceptibles d’intervenir dans le parcours des aînés
-
Au domicile : multiplicité des intervenants à domicile pouvant être vécue comme intrusive pour l’entourage, rôle de coordination laissé par défaut à l’aidant, multiplicité des évaluations, manque de coordination entre les professionnels du soin et de l’accompagnement, segmentation des prises en charge
-
Affirmation des concepts de fragilité et production de nombreux outils concurrents au niveau régional : lancement de travaux sur les territoires MAIA mais manque de cadrage de la commande (quelle population cible vise-t-on ? quels relais pour effectuer ce repérage ? quel processus d’accompagnement: mesure-évaluation- plan d’action?) et outillage méthodologique insuffisant pour le suivi et l’analyse des expérimentations
-
Une insuffisante implication des acteurs du territoire notamment sanitaires et ambulatoires dans les Comités d’intégration des Acteurs et des Projets (CIAP), lieu de connaissance réciproque, d’échanges et de construction du guichet intégré
-
Un afflux croissant des personnes âgées aux urgences, qu’elles proviennent du domicile ou des EHPAD dont une part des hospitalisations peut être qualifiée d’évitable (hospitalisation de l’aidant, sortie d’hospitalisation précoce, défaut de coordination des acteurs ou d’anticipation des conséquences prévisibles de la perte d’autonomie)
-
Une coordination insuffisante des acteurs du territoire avec des zones de rupture ou de réponses inadéquates
-
Des acteurs du 1er recours positionnés comme pivots de la prise en charge des personnes âgées mais en difficulté pour remplir ce rôle (démographie médicale, méconnaissance des dispositifs et des systèmes d’information, manque d’articulation avec le secteur sanitaire…)
Une sollicitation accrue des aidants acteurs indispensables du maintien à domicile
La plupart des personnes âgées vivant à domicile bénéficient d’une aide de leur entourage. A l’échelle de la population française, 4,5 millions aident une personne âgée à domicile. Il s’agit le plus souvent de femmes (57 %), 24 % ont entre 60 et 74 ans, 10 % ont entre 75 ans et plus. Par le soutien qu’ils apportent au quotidien, les proches aidants sont une richesse invisible pour notre société et la capacité de l’entourage à assumer cette charge (matérielle, physique, psychologique..) conditionne dans de nombreuses situations la soutenabilité du maintien à domicile. Pourtant, malgré des avancées significatives sur la reconnaissance du statut d’aidant et la mobilisation des dispositifs pour les informer, les accompagner et les soutenir (plateformes d’accompagnement et répit, offres de répit, formation …), la relation d’aide est souvent vécue comme un facteur d’épuisement pouvant avoir des répercussions néfastes sur la santé du proche aidant (manque de sommeil, stress, épuisement, dépression…).
Le PRS doit accompagner l’évolution de l’offre en faveur des personnes âgées dans un objectif de renforcement du maintien à domicile, de développement des services et des offres de répit, d’une meilleure couverture territoriale, d’une amélioration continue de la qualité et d’une promotion des Ressources Humaines en santé.
Poursuivre la diversification et la gradation de l’offre en faveur prioritairement du domicile
La plus grande personnalisation des réponses apportées aux personnes doit passer à la fois par une diversification de l’offre susceptible d’être proposée et par un assouplissement des modalités de recours à l’offre. La répartition de l’offre sur les territoires doit également être améliorée de façon à permettre à chacun l’accès à une palette de solutions diversifiées.
Plusieurs pistes d’actions peuvent être évoquées dont certaines sont issues du groupe de travail régional SSIAD :
-
Renforcer l’offre de services en SSIAD par redéploiement de places d’EHPAD dans les territoires en tension (ou création de places nouvelles si des enveloppes nationales sont déléguées)
-
Construire des partenariats avec les collectivités locales souhaitant développer de l’habitat intermédiaire en les assurant de la réponse en SSIAD pour les personnes accueillies nécessitant des soins
-
Travailler sur les modalités de tarification des SSIAD au plan régional (par exemple, expérimenter l’autorisation de la mobilisation du financement de 2 places pour des profils complexes bien identifiés et recensés)
-
Poursuivre le déploiement des équipes d’appui en adaptation réadaptation (EAAR) qui aujourd’hui ne couvrent que 30 % du territoire, ces équipes pluridisciplinaires ayant vocation à venir en appui des professionnels du 1er recours et du SSR pour prévenir la perte d’autonomie, les hospitalisations évitables ou répétées ou une institutionnalisation évitable et réinsérer rapidement les patients hospitalisés dans leur lieu de vie initial lorsque ce retour est souhaité et possible
-
Suite à l’expérimentation nationale, poursuivre le développement des SPASAD
-
Poursuivre la restructuration de l’hébergement temporaire afin que cette offre ne soit pas mobilisée uniquement dans un but de pré institutionnalisation, identifier les freins et les leviers
-
Mieux faire connaître l’offre d’accueil de jour,
-
Favoriser le développement de places dédiées à l’accueil de nuit ou en urgence par adaptation de l’offre existante (relancer le groupe de travail régional HT pour intégrer cette dimension dans le référentiel HT)
Partager une stratégie médico- sociale coordonnée avec les Départements
-
Partager l’analyse territorialisée de l’offre avec les CD afin d’identifier les territoires suréquipés en offre institutionnelle et procéder à un rééquilibrage de l’offre infradépartementale en mobilisant notamment l’outil CPOM
-
Déployer viatrajectoire PA sur l’ensemble du territoire afin d’avoir un observatoire commun sur la pression de l’offre en EHPAD
-
Partager un objectif commun d’adaptation de l’offre en ayant notamment une politique d’aide à l’investissement mieux articulée et mobilisée comme levier de recompostion
-
Partager avec les conseils départementaux le cadre d’un développement coordonné en faveur du domicile pour mieux articuler notre offre avec les autres dispositifs concourant au maintien à domicile (SAAD, SPASAD, les accueils itinérants, les béguinages…) et développer les offres de répit sous compétence commune par adaptation de l’offre existante
-
Consolider le coportage de la gouvernance territoriale dans les comités stratégiques en confortant les dispositifs MAIA sur les territoires ainsi que dans les Contrats Locaux de Santé (CLS)
-
Participer activement aux conférences des financeurs qui doivent permettre une meilleure coordination de l’action des décideurs sur les territoires en faveur du maintien à domicile.
Conforter le déploiement des démarches qualité dans les ESMS
-
Cibler les actions régionales de sensibilisation auprès des acteurs du domicile (bientraitance, personnalisation de la prise en charge, autodiagnostic du circuit du médicament à domicile...)
-
Utiliser le CPOM comme levier recentré sur la promotion de la qualité et de la prévention
-
Renforcer les logiques de coopération au sein d’un territoire sur des fonctions support de la démarche qualité (postes de qualiticiens partagés). Les établissements de santé, plus outillés en la matière, pourraient se positionner en établissement ressources sur leur territoire. L’ouverture des GHT aux structures médico-sociales dans l’avenir permettrait de faciliter le portage de projets territoriaux dans le domaine de la qualité
-
Assurer la continuité du projet personnalisé quels que soient le parcours d’une personne âgée et la structure qui l’accompagne. En cas de prise en charge partagée, assurer l’information réciproque, voire la rédaction conjointe des projets personnalisés (exemple à prendre sur l’expérimentation SPASAD)
Soutenir les aidants
Permettre le maintien à domicile des personnes âgées qui le souhaitent ne peut être effectif sans un soutien et un accompagnement fort à l’égard des aidants :
-
En organisant mieux l’information donnée aux aidants et en ciblant la communication à leur égard
-
En poursuivant le programme de soutien et de formation des aidants
-
En renforçant le maillage des plateformes de répit et en procédant à leur évaluation
-
En poursuivant le développement par redéploiement d’une offre de répit correspondant aux attentes et aux besoins des aidants, en garantissant l’égalité d’accès sur l’ensemble du territoire même si les taux d’occupation de certaines offres interrogent
-
En améliorant la qualité de vie des aidants et en renforçant les actions de prévention à leur égard
-
En intégrant le soutien de l’aidant tant dans les projets personnalisés de la personne aidée que dans les projets d’établissement ou de service
-
En réinterrogeant les besoins des aidants afin de lever les freins des aidants (manque d’information, culpabilité, accessibilité financière…) à accéder à des offres pourtant à leur disposition (accueils de jour, hébergement temporaire, équipes spécialisées Alzheimer…)
Rendre plus concrète pour les acteurs la dynamique parcours
-
Poursuivre le travail d’intégration mené par les MAIA qui doivent être soutenues dans leur position et leurs missions
-
Réfléchir à l’articulation MAIA/PTA/CPTS au regard des besoins du territoire et des acteurs
-
Poursuivre le décloisonnement des acteurs et des secteurs
-
Soutenir les gestionnaires de cas en les dotant d’un SI métier (QIMED) ayant vocation demain à pouvoir intégrer un module communiquant avec les autres intervenants autour de la personne en situation complexe
-
S’assurer du consentement préalable des personnes rentrant dans un parcours de santé notamment à l’occasion du repérage de la fragilité
-
Impliquer systématiquement la personne dans l’expression et l’évaluation de ses besoins, promouvoir une auto évaluation par la personne elle-même et / ou ses aidants
-
Promouvoir une prévention pluridisciplinaire globale par des programmes complets de proximité sur les territoires : alimentation, activité physique, sensibilisation à la iatrogénie, bien-être psychologique, adaptation de l’habitat….
Construire l’EHPAD de demain
-
Faire émerger des expérimentations (EHPAD à domicile, plateformes …) permettant de proposer une offre d’accompagnement graduée et diversifiée de proximité proposant à la fois des places d’hébergement et de services et positionnant ainsi l’EHPAD en acteur ressource pour son territoire. Sur le plan RH, ce fonctionnement permettra d’offrir des parcours professionnels diversifiés et motivants afin de lutter contre l’usure professionnelle
-
Accompagner les professionnels des EHPAD dans la prise en charge des publics avec troubles du comportement ou troubles cognitifs ou de publics spécifiques (ex PHV, malades jeunes, personnes vieillissantes avec troubles psychiatriques) : formation, analyse de pratiques, supervision, poste d’ASG….
-
Intégrer systématiquement des objectifs sur la qualité de l’accompagnement de ce public dans les CPOM (projet d’activités thérapeutiques adaptées, prise en charge non médicamenteuse).
-
Organiser une réflexion globale sur l’accueil en unité dédiée : PASA, UHR, UPAD, dans un contexte budgétaire contraint.
-
Assurer des actions de communication sur les métiers de la gérontologie dans les écoles de formation.
-
Impliquer les établissements de santé qui disposent d’une offre médico-sociale afin de favoriser les échanges de pratiques entre services, les stages par comparaison.
-
Renforcer la logique d’équipe de direction sur un même territoire afin de pallier l’isolement des directeurs
Soutenir l’innovation
-
Entre l’EHPAD et le domicile, d’autres formes d’habitat que la résidence service ou la résidence autonomie peuvent également permettre un environnement adapté pour les personnes âgées notamment quand arrivent les premiers signes de fragilité. Sont encore peu connus : EHPAD à domicile, habitat participatif ou collectif, colocation (les babayagas), l’habitat intergénérationnel…
-
Réfléchir à de nouveaux modes d’accueil à domicile ou en répit au soutien d’une vie à domicile : accueil d’urgence ou de nuit, garde de nuit, béguinage, garde à domicile…
-
Avoir un rôle de veille sur les nouvelles technologies (salle de bain connectée, téléassistance, chemin lumineux, télésurveillance, piluliers connectés...), les accompagnements innovants (prise en charge médicamenteuse, robot connecté...) pouvant tant améliorer l’accompagnement et la sécurité des personnes âgées dépendants qu’améliorer les conditions de travail des professionnels
Mettre en œuvre les actions proposées dans le plan d’action régional PMND
Dans le cadre de la mise en œuvre du plan d’action régional, sont à soutenir :
-
L’amélioration de l’accès à l’expertise (pilotage régional des Centres Experts, meilleure identification du rôle des Centres Experts sur les territoires, formations des professionnels, etc.)
-
L’optimisation du fonctionnement des consultations mémoire
-
Le développement de l’éducation thérapeutique en veillant au maillage du territoire
-
L’élaboration d’un plan d’action spécifique pour les SSIAD
-
La recherche de réponses adaptées pour l’accompagnement des malades jeunes.
-
L’accompagnement des EHPAD dans la prise en charge des maladies neurodégénératives (formation continue, démarche Ethique, articulation avec UCC et UHR).
-
La structuration de l’offre de répit (AJ, HT, PFR).
-
Le développement de la télémédecine dans la prise en charge des MND.
-
La poursuite des travaux d’intégration sur les territoires MAIA.
-
L’amélioration de l’accès à l’information pour une meilleure connaissance de l’offre par les usagers et les professionnels.
-
La formation des professionnels.
La synthèse de l’évaluation des besoins PERSONNES AGEES s’appuie sur :
-
Les restitutions de sous chantiers :
-
Bien vieillir à domicile / dans la cité
-
La répartition et l'accessibilité de l'offre pour les personnes âgées
-
Les personnes atteintes de maladies neurodégénératives : besoins et réponses
-
Fragilité (repérage, évaluation) et prévention de la perte d'autonomie
-
Le parcours des aînes
-
Place, rôle et soutien des aidants
-
La qualité et sécurité des soins et des accompagnements (EHPAD et SSIAD)
-
Quel EHPAD pour demain ?
-
Le document produit par le DOA « Evaluation des besoins médico-sociaux des personnes âgées »
-
Les résultats de la politique régionale de santé en faveur des personnes âgées de + de 75 ans conduite par le Département Evaluation des Politiques de Santé et des dispositifs (DEPS) de l’ARS
-
Sur les contributions de la commission spécialisée médico-sociale de la CRSA
1 Etude INSEE-ARS Pays de La Loire, février 2012
2 Source : tableau de bord ANAP 2015
3 20.5 % de l’ensemble des résidents en 2012 à 17,1 % en 2014 – source : comptes administratifs
4 Le montant mensuel brut de la pension totale des retraités de droit direct au 31 décembre 2013 est de 1 578 euros par mois, source DRESS EACR 2013
5 37,9 M€ ont été consacrés à la médicalisation entre 2012 et 2016 en région Pays de la Loire
6 Cf résultats enquêtes flash et instructions des évaluations externes
7 L’adaptation de la société au vieillissement de la population : France : Année zéro, Luc Broussy, janvier 2013
8 45 % des résidents accueillis en EHPAD sont diagnostiqués Alzheimer ou troubles apparentés, enquête Flash 2016