Permettre une autonomie de qualité pour les ainés, conforter leurs droits et libertés et en premier lieu la sécurité et l’intégrité physique, constituent des enjeux majeurs mis en avant par la loi n°2015-1776 du 28 décembre 2015 relative à l’adaptation de la société au vieillissement1.
La région Pays de la Loire est confrontée au vieillissement de la population ce qui impliquera, sur la période du PRS 2, un recours accru aux structures médico-sociales EHPAD et SSIAD
Le vieillissement est un changement démographique inéluctable à l’horizon 2030, en raison de l’arrivée aux grands âges des générations nombreuses nées pendant les Trente Glorieuses.
En Région Pays de la Loire, 7,5 % de la population aura plus de 80 ans en 2030 (pourcentage légèrement plus élevé que la moyenne nationale de 7,2 %), alors que cette classe d’âge ne représentait que 4,7 % de l’ensemble des ligériens en 20052.
Parallèlement, le nombre de personnes âgées dépendantes connaitra une forte augmentation : + 45 %, soit 33 000 personnes âgées dépendantes supplémentaires en 2010 et 20303.

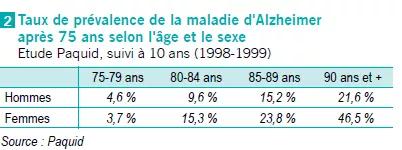
Il en ira de même pour le nombre de personnes atteintes d’une maladie d’Alzheimer ou apparentée, si l’on considère le taux de prévalence de cette maladie à partir de 80 ans cité dans le diagnostic régional Pays de la Loire du Plan Maladies Neurodégénératives.
En 2016, 45 % des résidents d’EHPAD dans la région étaient diagnostiqués Alzheimer ou maladie apparentée, proportion équivalente à celle observée sur la France entière45. Le fort taux d’équipement de la région (136,2 ‰/101,6 ‰ sur la France entière6) conjugué aux contraintes pesant sur l’ONDAM médico-social, ne permettront pas la création de places nouvelles d’EHPAD. Aussi, on peut supposer que le taux de résidents atteints de troubles du comportement en EHPAD connaitra une augmentation.
Cependant, l’entrée en EHPAD constitue un choix de dernier recours pour la plupart des personnes âgées qui souhaitent majoritairement vieillir à domicile même si leur état de santé se dégrade7. Dans ce contexte, la pression sur les SSIAD sera croissante.
Des SSIAD et des EHPAD qui portent des exigences croissantes en matière de qualité et de sécurité
Si les exigences de qualité et de sécurité concernent l’ensemble des domaines de la société française, c’est particulièrement vrai en matière de santé où il s’agit de conserver, voire de restaurer, la confiance des usagers dans le système de santé.
Tout d’abord porté par les pouvoirs publics auprès des acteurs sanitaires, cet impératif s’est progressivement étendu aux EHPAD puis à l’ensemble des Etablissements et Services Médico-Sociaux.
Ainsi, la loi n°2002-2 du 2 janvier 2002 rénovant l’action sociale et médico-sociale a introduit l’obligation de mise en œuvre à intervalle régulier d’une évaluation interne et d’une évaluation externe, dans le cadre de la poursuite d’une démarche d’amélioration continue de la qualité des soins et des accompagnements.
En région Pays de la Loire, 80 % des ESMS (autorisés avant le 2 janvier 2002) étaient concernés par les premières échéances de réalisation des évaluations introduites par le décret du 3 novembre 2010, soit 530 EHPAD et 108 SSIAD : réalisation et transmission aux autorités de tarification d’une évaluation interne avant le 2 janvier 2014, définition d’un Plan d’Amélioration Continue de la Qualité puis réalisation et transmission d’une évaluation externe avant le 2 janvier 2015. Les résultats de l’évaluation externe conditionnent le renouvellement de l’autorisation de fonctionner et de dispenser des soins aux assurés sociaux (art. L 312-8 du CASF).
Pour aider à la mise en œuvre de ces démarches et promouvoir une acculturation du secteur Médico-social à la dynamique d’amélioration de la qualité induite par les Evaluations Interne et Externe, l’ANESM a formalisé un corpus de bonnes pratiques et la HAS édicte des recommandations, des guides et des outils. Depuis 2008, l’ANESM a publié 11 recommandations de bonnes pratiques professionnelles (RBPP) sur le programme 7 « qualité de vie des personnes âgées» et 4 sont en cours de publication. L’état de connaissance de ces RBPP a systématiquement été étudié dans le cadre des démarches d’évaluation externes.
L’ARS Pays de la Loire a accompagné les EHPAD et les SSIAD dans la mise en œuvre de cet impératif de qualité et de sécurité
Depuis 2012, des indicateurs annuels dits « FLASH EHPAD » ont été développés. Ils portent sur les thématiques de qualité et de sécurité des accompagnements. Le suivi de ces indicateurs annuels favorise, pour chaque EHPAD, le pilotage de sa démarche qualité et permet un dialogue objectivé avec l’ARS lors des CPOM. Une démarche analogue est en cours auprès des SSIAD.
La région a été pionnière depuis 2010 dans le déploiement du tableau de bord ANAP, sur le volet performance et efficience des organisations.
L’ARS a orienté l’activité de la structure régionale d’Appui en matière de qualité et sécurité QualiRel vers le secteur médico-social, particulièrement EHPAD et structures PH. Cela s’est traduit notamment, par la définition d’un référentiel d’évaluation interne, des formations en matière de bientraitance, l’accompagnement dans la démarche de gestion des risques et de formalisation des projets personnalisés.
La sécurité du circuit du médicament en EHPAD a constitué un axe fort de priorité pour l’ARS sur la durée du PRS 1. Pour ce faire, plusieurs outils ont été travaillés avec l’OMEDIT et les représentants des EHPAD : outil d’auto-diagnostic du circuit du médicament, documents d’aide à l’amélioration de la qualité de la prise en charge médicamenteuse regroupés dans une boite à outils, guide de mise en place du partenariat EHPAD / pharmacien d’officine.
Le programme d’inspection « prévention de la maltraitance » (14 EHPAD et 1 SSIAD inspectés en 2016) représente une opportunité en matière d’accompagnement et de conseil aux structures sur toutes les dimensions de la démarche qualité.
Enfin, les conventions tripartites signées avec les EHPAD portaient un regard sur la qualité et la sécurité des d’accompagnements et formulaient des objectifs en ce sens.
Les réformes en cours, introduites par les lois d’Adaptation de la Société au Vieillissement et de financement de la sécurité sociale pour 2016 généralisent la négociation de CPOM pour les EHPAD et pour les SSIAD à compter de 2017. Les CPOM, supports du dialogue avec les autorités de contrôle, constituent l’outil privilégié de déclinaison d’objectifs au service de l’amélioration de la qualité de prise en charge.
On constate, sur la période du précédent PRS, une vraie acculturation des EHPAD à la démarche qualité et aux problématiques de sécurité des soins. Les SSIAD sont, eux aussi, engagés dans la qualité des soins à domicile, mais demandent à être accompagnés pour formaliser leur démarche.
La qualité des conditions de travail au sein des structures médico-sociales est une thématique émergente qu’il conviendra de ne pas occulter dans le PRS2.
Une démarche qualité/sécurité de plus en plus ancrée dans les modes de fonctionnement des EHPAD, avec des résultats contrastés
Ainsi entre 2013 et 2014, le taux d’EHPAD disposant d’un Plan d’Amélioration Continue de la Qualité formalisé et suivi a augmenté de 25 %, passant de 65 à 90 %, sous l’impulsion des démarches d’évaluation interne et externe. Les années 2015 et 2016 n’ont cependant pas permis de constater de croissance continue de ces résultats qui sembleraient aujourd’hui avoir atteint un palier.
En 2016, 70% des résidents des EHPAD de la région disposaient d’un projet personnalisé formalisé (contre 50 % en 2013). Si la nécessaire rédaction d’un tel projet pour chaque résident n’est plus aujourd’hui contestée par les EHPAD, grâce notamment à la diffusion de la recommandation de l’ANESM, leur contenu et leur utilisation n’a que peu été explorée par l’ARS : sont-ils rédigés en équipe pluridisciplinaire? Sont-ils connus et utilisés au quotidien par les soignants ? Sont-ils un véritable outil au service de la personnalisation des accompagnements ?
En matière de gestion des risques, la politique de signalement interne des évènements indésirables est ancrée dans l’organisation des EHPAD : 96 % d’entre eux disposent de fiches de déclaration. Une organisation formalisée d’analyse de ces évènements indésirables existe aussi dans 75 % des EHPAD en 2016 (+10 % par rapport à 2014).
En outre, 26 % des EHPAD réalisent une analyse et un traitement des EI, sans formaliser les procédures8.
La promotion de la bientraitance et le traitement des faits de maltraitance9 sont formalisés par un protocole interne dans 74 % des EHPAD.
Un plan d’action de sécurisation du circuit du médicament est mis en place dans 77 % des EHPAD de la région en 2016, contre 62 % en 2013. Ils sont 84 % à avoir réalisé un autodiagnostic de la sécurité de leur circuit du médicament, grâce à l’outil mis en place par l’ARS ou celui de l’ANAP, en 2016 contre 41 % en 2013. La dispensation de molécules inappropriées pour les personnes âgées est également en réduction.
Ces résultats, qui montrent une tendance favorable à la hausse, masquent cependant des disparités principalement liées et à la capacité des établissements et à leur statut.
Ainsi, on constate un lien entre l’existence d’une démarche qualité formalisée et la capacité d’accueil de la structure : 94 % des EHPAD de plus de 80 places disposent d’un PACQ contre 89 % des EHPAD de moins de 50 places. Il en va de même pour l’analyse des EI qui concerne 83 % des EHPAD de + de 80 places et seulement 67 % des EHPAD de moins de 50 places, ainsi que pour la réalisation de l’autodiagnostic du circuit du médicament (77 % des EHPAD de moins de 50 places et 84 % des EHPAD de plus de 80 places).
Sur ces thématiques phares, force est de constater que les EHPAD de statut public territorial et public autonome accusent fréquemment un retard (82 % de des EHPAD publics territoriaux disposent d’un PACQ en 2015, 67 % ont mis en place une analyse des évènements indésirables, 64 % des résidents des EHPAD publics autonomes bénéficient d’un Projet Personnalisé, 71 % ont un plan de sécurisation du circuit du médicament). A contrario, la moyenne est tirée vers le haut par les résultats des EHPAD du secteur privé associatif ou commercial. Les EHPAD rattachés au secteur public hospitalier montrent des résultats plus favorables en ce qui concerne les modalités de suivi et de déclaration des évènements indésirables et la politique du médicament, favorisée par l’existence de pharmacie à usage intérieur.
Enfin, même si 99,15 % des EHPAD de la région annoncent disposer d’un CVS ou avoir mis en place une autre forme de participation10, ils seraient près de la moitié à devoir engager d’avantage d’efforts pour faire vivre le CVS au sein de leur établissement11.
Des SSIAD qui semblent engagés dans la qualité des prises en charge, mais ce champ a été peu investigué par l’ARS sur la durée du précédent PRS
La totalité des 108 SSIAD de la région a réalisé une évaluation externe dans les délais prévus par la réglementation. 90 % de ces évaluations externes ont donné lieu à un avis favorable (avec ou sans observation) en vue du renouvellement de l’autorisation. 9 SSIAD se sont vus opposer une injonction pour mauvaise qualité des prestations mentionnée dans le rapport, injonctions toutes levées suite à la transmission d’éléments prouvant l’engagement dans la mise en œuvre de mesures correctives.
Suite à la mise en œuvre des démarches d’évaluation, un Plan d’Amélioration Continue de la Qualité est formalisé dans 95 % des services, il en est assuré un suivi dans 92 % des SSIAD12, témoignant de la prise en compte très majoritaire de cette préoccupation.
Cependant, le caractère parcellaire des indicateurs disponibles au niveau régional a conduit l’ARS à diligenter en 2016 une étude globale sur les SSIAD dont les conclusions ont été présentées aux représentants des services en mai 2017. Cette étude comprenait un volet relatif à la qualité des soins et des accompagnements, préfigurant la définition d’indicateurs FLASH SSIAD dorénavant recueillis annuellement auprès des SSIAD (à compter de janvier 2017).
De manière générale, il ressort de l’étude que les outils de la loi du 2 janvier 2002 permettant l’information et l’expression des usagers sont déployés par les services ayant renseigné les indicateurs de l’étude (88 SSIAD sur 108) : livret d’accueil (100 %), fonctionnement du CVS (75 %), désignation d’une personne qualifiée (85 %).
En matière de personnalisation, le Document Individuel de Prise en Charge (DIPC) retrace les objectifs de l’accompagnement et des soins dans 95 % des cas et les souhaits de la personne dans 70 % des cas, mais il est moins étayé en ce qui concerne le recueil de l’avis des autres intervenants du domicile malgré la forte proportion de prises en charge conjointes (SSIAD/SAAD, SSIAD/HAD).
La gestion des évènements indésirables se traduit par la mise en place quasi-systématique de fiches de déclarations et la formalisation de protocoles principalement liés aux techniques de soins (exposition au sang, hygiène des mains), mais aussi sur la promotion de la bientraitance (75 % des SSIAD)
Il apparait que les SSIAD se sont globalement organisés afin de dispenser les soins de 7H30 à 19H30, en semaine comme le week-end, les ¾ ont mis en place un système d’astreinte mais seuls 60 % d’entre eux indiquent intervenir de façon programmée en soirée.
Les principaux points de préoccupation concernent :
-
La capacité des SSIAD les plus petits (- de 80 places) à se mobiliser sur cette thématique : résultats en décalage sur la mise en place des CVS, la complétude du DIPC, la mise en place d’un système d’astreinte, l’organisation de la déclaration des évènements indésirables, la rédaction de protocoles destinés à soutenir la gestion des risques.
-
L’existence de thématiques peu investiguées par les SSIAD : circuit du médicament, risques de violence, lutte contre l’isolement des personnes suivies, gestion des DASRI.
La question des conditions de travail et de la qualité de vie au travail apparait comme centrale dans la qualité des accompagnements
Cette thématique constitue un chantier transversal de l’évaluation des besoins sanitaires et médico-sociaux. Cependant, elle ne peut être occultée dans le cadre de ce sous-chantier, compte tenu de l’impact du fonctionnement interne des structures sur la qualité des accompagnements et de l’évolution vers un public de plus en plus dépendant. Il s’agit d’une problématique partagée au plan national, en effet, Marisol Touraine, alors ministre des Affaires Sociales et de la Santé a lancé en décembre 2016, une stratégie nationale d’amélioration de la qualité de vie au travail des professionnels de santé13.
Principal marqueur de la situation des ressources humaines, le taux d’absentéisme en EHPAD se situe au même niveau qu’au plan national ; il est plus élevé pour les SSIAD de la région. Les taux de rotation du personnel sont inférieurs14 en région Pays de la Loire :
| EHPAD | SSIAD | |
|---|---|---|
| Taux d’absentéisme (hors formation) médiane régionale | 9,70 | 10,65 |
| Taux d’absentéisme (hors formation) médiane nationale | 9,73 | 9,22 |
| Taux de rotation du personnel médiane régionale | 5,93 | 7,14 |
| Taux de rotation du personnel médiane nationale | 9,09 | 10 |
Le taux d’absentéisme en SSIAD est plus élevé qu’en EHPAD. Il est vrai que le travail à domicile, s’il offre une certaine attractivité compte tenu du degré d’autonomie qu’il permet, présente un risque d’isolement et des difficultés inhérentes aux horaires coupés, aux temps partiels imposés.
Que ce soit en EHPAD ou en SSIAD, le travail sur l’évaluation et la réduction des risques professionnels, la formation interne notamment sur la bientraitance, la mise en place de l’analyse des pratiques nécessaire du fait de l’accompagnement de personnes avec troubles du comportement et du grand nombre de décès dans ces structures, constituent des vecteurs qui favorisent le soutien des salariés ainsi que la valorisation des métiers.
Or, l’analyse de 21 rapports d’inspections en EHPAD et de 10 rapports d’inspection en SSIAD réalisés en 2012-2013 montre que :
-
Le Document Unique d’Evaluation des Risques Professionnels n’est mis en place que dans un EHPAD sur deux et quatre SSIAD sur dix,
-
Quatorze EHPAD sur seize disposent d’un psychologue, mais pour onze d’entre eux, il assure principalement le suivi des résidents. L’importance du soutien qui peut être apporté par les équipes mobiles de soins palliatifs est soulignée.
-
Si l’offre de formations relatives à la prévention de la maltraitance, à la bientraitance et/ou à la connaissance des problématiques des personnes accueillies en est jugée satisfaisante dans les ¾ des EHPAD inspectés, les SSIAD n’avaient pour la plupart (7/10), pas encore formé le personnel à cette thématique spécifique.
Au-delà de l’absentéisme et du turn-over, les difficultés de recrutement auxquels sont confrontés les EHPAD et les SSIAD sont préoccupantes. Elles montrent une désaffection pour le secteur de la gérontologie, une faible attractivité de ce secteur pour les jeunes diplômés, des recrutements parfois effectués par défaut qui peuvent avoir des conséquences sur la qualité des accompagnements.
Enfin, il convient de ne pas occulter les tensions pesant sur les directeurs de ces structures : ces professionnels jouent un rôle primordial dans la gestion des équipes, mais sont eux-mêmes confrontés à de potentiels risques psychosociaux du fait de l’exercice de leur fonction dans un cadre très isolé.
L’ARS s’est saisie de la problématique de l'amélioration des conditions de travail, de la santé et la sécurité au travail en ouvrant le bénéfice des Contrats Locaux d’Amélioration des Conditions de Travail aux établissements médico-sociaux depuis 2012. 99 EHPAD ont obtenu des financements à ce titre en 2016, pour un total régional de 495 930 €, couvrant notamment des actions de formation ou d’analyse de la pratique.
De plus, la mission d’appui régionale dédiée aux ressources humaines du secteur de la santé dans les Pays de la Loire (la MIRH) a pour vocation d’apporter un appui aux structures sanitaires et médico-sociales de la région sur cette thématique. Dans le cadre d’un partenariat avec la CARSAT et l’UNIFAF, elle a proposé en 2016, en ciblant particulièrement sur les EHPAD, une méthodologie simple de réalisation du Document Unique d’Evaluation permettant d’en faire un véritable outil de réduction des risques.
Certains partenariats mis en œuvre par les EHPAD et les SSIAD sont de nature à favoriser l’accès à des soins de qualité mais la coordination avec le secteur sanitaire, afin d’éviter des ruptures de parcours, est à conforter
Les données disponibles montrent que les partenariats mis en œuvre par les structures médico-sociales sont fructueux en matière d’accompagnement de la fin de vie. Ainsi, pour assurer la continuité des soins et accompagnements, réduire les hospitalisations évitables en fin de vie, et apporter des conseils aux soignants, les EHPAD et SSIAD15 sont une majorité à recourir à des partenariats formalisés avec une équipe mobile ou un réseau spécialisé en soins palliatifs : 95 %16 de conventionnement en 2016 pour les EHPAD contre 74 %17 sur la France entière.
88 % des EHPAD ont également signé une convention avec un service d’Hospitalisation à Domicile (+ 20 % en 3 ans).
97 %18 des résidents des EHPAD de la région disposent d’un Dossier de Liaison d’Urgence ou d’une fiche de transfert, document prévu par la circulaire du 29 mai 2008, synthétisant les informations indispensables à un diagnostic précis et à un transfert en urgence vers un service hospitalier.
Cependant, force est de constater que les parcours de santé gagneraient en cohérence et fluidité dans le cadre d’organisations territoriales formalisées impliquant les acteurs sanitaires et médico-sociaux d’un même territoire. L’outil CPOM dans le secteur sanitaire n’a pas été utilisé en ce sens sur la période du PRS et les objectifs formulés dans les conventions tripartites des EHPAD semblent avoir été peu opérants.
Le rapport d’étude sur les SSIAD signale que, si la quasi-totalité des SSIAD de la région indique avoir signé une convention avec un établissement de santé, il apparait que le contenu des conventions est très fréquemment indiqué comme « non mis en œuvre »19. Cet écueil est aussi observé dans les EHPAD ayant conventionné avec les établissements hospitaliers mais qui indiquent que l’accès aux services de médecine gériatrique, de géronto-psychiatrie, aux consultations mémoire ne leur est pas facilité pour autant.
Par ailleurs, de nombreux EHPAD sont aujourd’hui peu outillés pour l’accueil de résidents avec troubles du comportement en l’absence d’UPAD, PASA ou UHR et peuvent aller jusqu’à refuser des admissions.
Des Unités dédiés aux personnes atteintes de troubles du comportement (UPAD) existent dans certains EHPAD, de par la volonté propre du gestionnaire, mais sans cadre régional.
Les partenariats avec les services de psychiatrie sont aujourd’hui peu développés et peu opérants (seuls 24,84 % des EHPAD ont formalisé une convention avec une équipe de secteur psychiatrique20 et 15,63 % avec une équipe mobile de psychogériatrie21). Or, Neuf résidents sur dix souffrent aujourd’hui d’affections neuropsychiatriques en EHPAD, proportion qui ne pourra que croitre sur les années du PRS222.
Conforter le déploiement des démarches qualité et sécurité des soins et accompagnements
-
Accentuer l’action de la structure régionale d’appui en matière de qualité envers les acteurs du domicile et en premier lieu les SSIAD.
-
Au travers des CPOM, promouvoir l’adhésion à cette structure d’appui, pour les EHPAD et les SSIAD.
-
Au travers des CPOM, suivre les engagements sur des objectifs de qualité et sécurité
-
Renforcer les logiques de coopération au sein d’un territoire sur des fonctions support de la démarche qualité (mutualisation de postes de qualiticiens). Les établissements de santé, plus outillés en la matière, pourraient se positionner en établissement ressources sur leur territoire. Si cette option était retenue, l’ouverture des GHT aux structures médico-sociales pourrait permettre de faciliter le portage de projets territoriaux dans le domaine de la qualité.
-
Face au constat du lien entre démarche qualité « performante » et capacité de la structure, intégrer systématiquement des objectifs en matière de mutualisation ou atteinte d’une taille optimale par regroupement / fusion dans les CPOM des EHPAD et SSIAD de faible capacité.
-
Soutenir l’innovation en matière de gestion des risques : expérimenter les chambres des erreurs dans le secteur médico-social
-
Proposer un outil d’autodiagnostic du circuit du médicament à domicile, impliquant les SSIAD et un modèle type de plan d’action de sécurisation du circuit.
-
Systématiser les formations ciblées, voire la nomination de référents au sein des EHPAD et des SSIAD en matière de prévention bucco-dentaire, de dénutrition, de prévention des chutes.
Aller plus loin dans la personnalisation des accompagnements et l’expression des usagers
-
Assurer la continuité du projet personnalisé quel que soit le parcours d’une personne âgée et la structure qui l’accompagne. En cas de prise en charge partagée, assurer l’information réciproque, voire la rédaction conjointe des projets personnalisés (exemple à prendre sur l’expérimentation SPASAD)
-
Au-delà de l’objectif quantitatif de formalisation d’un projet personnalisé pour chaque personne accompagnée mis en avant dans le PRS 1, insister sur la qualité du contenu et sur l’utilisation du projet personnalisé, outil pivot de l’accompagnement médico-social.
-
Développer des modalités d’expression en plus du CVS.
Renforcer les actions à l’égard de la qualité de vie au travail et de la promotion du secteur médico-social
-
Promouvoir l’analyse de la pratique, mutualiser les temps d’analyse de la pratique entre structures.
-
Continuer le plaidoyer envers les formations sur la bientraitance, et l’orienter vers les SSIAD.
-
Promouvoir les CLACT auprès des SSIAD.
-
Assurer des actions de communication sur les métiers de la gérontologie dans les écoles de formation.
-
Impliquer les établissements de santé qui disposent d’une offre médico-sociale afin de favoriser les échanges de pratiques entre services, les stages par comparaison.
-
Renforcer la logique d’équipe de direction sur un même territoire afin de pallier à l’isolement des directeurs
Assurer une meilleure coordination sur les territoires pour des soins de qualité
-
Promouvoir l’outil CPOM des établissements de santé au service des parcours des personnes âgées, en y intégrant des objectifs de contractualisation entre le secteur sanitaire et les structures médico-sociales sur l’accès facilité aux services gériatriques, aux consultations mémoire, aux urgences.
-
Continuer à systématiser la mise en place du Dossier de Liaison d’Urgence
-
Etayer les EHPAD dans l’accompagnement des personnes âgées avec troubles du comportement en renforçant fortement le conventionnement avec la psychiatrie (exemple du CESAME en 49)
-
Faire un état des lieux des entrées et sorties des UHR afin de favoriser la fluidité de la prise en charge dans ces unités.
Organiser la réflexion sur la qualité de l’accompagnement des Personnes Agées avec troubles du comportement en EHPAD
-
Intégrer systématiquement des objectifs sur la qualité de l’accompagnement de ce public dans les CPOM (projet d’activités thérapeutiques adaptées, prise en charge non médicamenteuse).
-
Organiser une réflexion globale sur l’accueil en unité dédiée : PASA, UHR, UPAD, dans un contexte budgétaire contraint.
-
Recherche documentaire
-
Partage des enjeux et leviers avec la commission spécialisée médico-sociale de la CRSA (2 réunions de travail), avec les Délégations Territoriales de l’ARS (une réunion de travail) et en réunion de service DEO-DMS (2 réunions de travail)
-
Sous-chantier à relier aux chantiers RH, investissement
-
Site internet Gouvernement.fr : L'adaptation de la société au vieillissement mis à jour le 6 juillet 2016
-
Etude INSEE – ARS Pays de la Loire, Pays de la Loire février 2012
-
Statiss 2015 – FINESS 2014, INSEE RP et projections OMPHALE
-
Sondage Opinionway pour l’observatoire de l’intérêt général 2012
-
Etude régionale sur les SSIAD
-
Evaluation des besoins médico-sociaux des personnes âgées, DOA, décembre 2016
-
Indicateurs FLASH 2013-2014-2015-2016
-
Indicateurs ANAP 2015
-
Bilans des rapports d’inspection « prévention de la maltraitance »
-
Instruction des évaluations externes EHPAD – SSIAD réalisée par DEO-DMS
-
Recommandations ANESM Programme 7 : la qualité de vie dont les attentes de la personne et le projet personnalisé décembre 2008, la bientraitance définition et repères pour la mise en œuvre décembre 2008.
1 Gouvernement.fr : L'adaptation de la société au vieillissement mis à jour le 6 juillet 2016
2 Source INSEE, modèle OMPHALE
3 Etude INSEE – ARS Pays de la Loire, février 2012
4 Indicateurs FLASH 2016 – donnée déclarée par 483 EHPAD répondants
5 ORS février 2014
6 Statiss 2015 – FINESS 2014, INSEE RP et projections OMPHALE
7 Sondage Opinionway pour l’observatoire de l’intérêt général 2012
8 Instruction des évaluations externes de 533 EHPAD
9 Instruction des évaluations externes de 533 EHPAD
10 Indicateur ANAP 2015
11 Instruction des évaluations externes 533 EHPAD
12 Instruction des évaluations externes de 108 EHPAD
13 Hospimedia du 5/12/2016 « agir sur la qualité de vie au travail c’est agir sur la qualité des soins »
14 Indicateurs ANAP 2015
15 Présenté dans l’Etude SSIAD PWC 2016
16 Indicateur FLASH 2016
17 Observatoire national de la fin de vie 2013
18 Indicateur FLASH 2016
19 Etude SSIAD PWC 2016
20 Indicateur ANAP 2015
21 Indicateur ANAP 2015
22 Yara Makdessi et Nadège Pradines (DREES), 2016, « En EHPAD, les résidents les plus dépendants souffrent davantage de pathologies aiguës », Études et Résultats, n°989, Drees, décembre 2016